Поиск по сайту
Наш блог
Это странная ситуация: вы соблюдали все меры предосторожности COVID-19 (вы почти все время дома), но, тем не менее, вы каким-то образом простудились. Вы можете задаться...
Как диетолог, я вижу, что многие причудливые диеты приходят в нашу жизнь и быстро исчезают из нее. Многие из них это скорее наказание, чем способ питаться правильно и влиять на...
Овес-это натуральное цельное зерно, богатое своего рода растворимой клетчаткой, которая может помочь вывести “плохой” низкий уровень холестерина ЛПНП из вашего организма....
Если вы принимаете витаминные и минеральные добавки в надежде укрепить свое здоровье, вы можете задаться вопросом: “Есть ли лучшее время дня для приема витаминов?”
Ты хочешь жить долго и счастливо. Возможно, ты мечтал об этом с детства. Хотя никакие реальные отношения не могут сравниться со сказочными фильмами, многие люди наслаждаются...
Приседания и выпады-типичные упражнения для укрепления мышц нижней части тела. Хотя они чрезвычайно распространены, они не могут быть безопасным вариантом для всех. Некоторые...

Ученые из Стэнфордского университета разработали программу предсказывающую смерть человека с высокой точностью.

Глава Минздрава РФ Вероника Скворцова опровергла сообщение о падении доходов медицинских работников в ближайшие годы. Она заявила об этом на встрече с журналистами ведущих...

Федеральная служба по надзору в сфере здравоохранения озвучила тревожную статистику. Она касаются увеличения риска острой кардиотоксичности и роста сопутствующих осложнений от...

Соответствующий законопроект внесен в палату на рассмотрение. Суть его заключается в нахождении одного из родителей в больничной палате бесплатно, в течении всего срока лечения...

- Категория: Секреты неврологии
30. Укажите наиболее частые причины летального исхода в остром периоде инсульта.
В течение первого месяца после инсульта наиболее частыми причинами смерти являются: 1) неврологические осложнения инсульта; 2) пневмония; 3) тромбоэмболия легочной артерии и 4) заболевания сердца. Таким образом, основными задачами терапии инсульта являются лечение и профилактика осложнений.
31. Какие лечебные мероприятия проводят при завершенном инсульте?
Внутривенное введение тканевого активатора плазмииогена (t-PA) в течение первых трех часов после появления первых симптомов ишемического инсульта достоверно повышает вероятность благоприятного исхода. Тромболитические мероприятия показаны больным, у которых имеются потенциально инвал идизирующие неврологические симптомы, которые не регрессируют быстро. Противопоказаниями являются наличие кровоизлияния или свежего обширного очага пониженной плотности на КТ, инсульт или тяжелая черепно-мозговая травма в течение предшествующих 3-х месяцев, внутричерепное кровоизлияние в анамнезе, обширное хирургическое вмешательство в предшествующие две недели, наличие продолжающегося или недавнего кровотечения, тяжелая неконтролируемая артериальная гипертензии (систолическое артериальное давление выше 185 мм рт. ст. или диастолическое артериальное давление выше 110 мм рт. ст.), тромбоцитопения, нарушение показателей протромбинового или частичного тромбопластинового времени, беременность, перикардит, вызванный инфарктом миокарда.
Тканевой активатор плазмииогена вводится внутривенно в дозе 0,9 мг/кг. 10% препарата вводятся болюсом, а инфузию оставшейся дозы проводят в течение часа. Максимальная доза 90 мг. Следует воздерживаться от назначения других анти-тромболитических препаратов, в частности аспирина и гепарина, в первые 24 часа. Артериальное давление должно поддерживаться на уровне, не превышающем 185/110 мм рт. ст.
32. Какие осложнения возможны при тромболитической терапии?
Даже если строго придерживаться приведенных выше рекомендаций, риск симптоматического внутримозгового кровоизлияния составляет 6%. При этом половина этих случаев заканчивается летальным исходом. Риск внутричерепных кровоизлияний повышается в случае несоблюдения указанных правил. Кроме того, вероятность геморрагических осложнений выше, если препарат вводят более чем через три часа после развития ОНМК, при назначении более высоких доз тромболитика, в случае одновременного применения аспирина или гепарина в первые 24 часа, при высоком уровне артериального давления (превышающем 185/110 мм рт. ст.). Несмотря на риск осложнений, тромболитическая терапия увеличивает на 50% вероятность хорошего восстановления, снижает число летальных исходов и случаев тяжелой инвалидизации вследствие инсульта.
33. Какова роль интраартериального тромболиза?
Показана эффективность интраартериальной тромболитической терапии у пациентов с ишемическим инсультом вследствие окклюзии средней мозговой артерии в случае ее проведения в первые шесть часов после появления симптомов. Потенциальные преимущества интраартериальной тромболитической терапии перед внутривенным введением тромболитика (подтверждение артериальной окклюзии, более низкие дозы тромболитика, более высокая частота рсканализации) необходимо соизмерять с недостатками, обусловленными технической сложностью (более поздние сроки проведения лечения, меньшая доступность),
34. Какие успехи в лечении инсульта следует ожидать в ближайшем будущем?
В настоящее время проводятся клинические испытания нескольких новых препаратов с потенциальным нейропротективным действием. На экспериментальных моделях инсульта показано, что эти препараты, действуя на различные звенья ишемического каскада, способствуют выживанию нейронов и уменьшению неврологического дефекта.
35. Какова роль варфарина в лечении ишемического инсульта?
Варфарин — препарат выбора для предупреждения инсульта у пациентов с высоким риском кардиогенной эмболии. В идеале лечение должно начинаться со стандартного или низкомолекулярного гепарина. Варфарин эффективен при долгосрочном применении с целью снижения риска инсульта при неклапанной мерцательной аритмии, мерцательной аритмии, связанной с ревматическим поражением клапанов, а также при внутрисердечном тромбе. Польза варфарина зависит от соотношения риска инсульта и клинически значимого кровотечения, вызванного его приемом. В большинстве случаев дозу варфарина рекомендуют выбирать таким образом, чтобы международное нормализованное отношение (MHO) поддерживалось на уровне 2—3. Однако у больных с искусственным клапаном сердца этот показатель рекомендуется поддерживать на более высоком уровне, а у лиц старческого возраста или с высоким риском геморрагических осложнений—на более низком уровне. Риск кровотечения зависит от интенсивности антикоагуляции. Степень риска эмболического инсульта при различных заболеваниях сердца может быть неодинакова.
36. Назовите меры по первичной профилактике инсульта.
Основой первичной профилактики инсульта является коррекция факторов риска. Хотя прием аспирина снижает риск первого инфаркта миокарда, его эффективность в качестве средства первичной профилактики инсульта доказать не удалось.
37. Как проводится предупреждение инсульта у лиц, уже перенесших инсульт или ТИА?
Наиболее популярным средством вторичной профилактики инсульта остается аспирин. Стандартная доза препарата колеблется от 81 до 325 мг в день. Некоторые специалисты рекомендуют назначение аспирина в более высокой дозе, но в этом случае возрастает риск побочных эффектов со стороны желудочно-кишечного тракта, при том что эффективность, по-видимому, не увеличивается.
38. Какие другие антитромбоцитарные средства (помимо аспирина) применяются с целью предупреждения инсульта?
Клопидогрель в дозе 75 мг/сут более эффективен, чем аспирин, во вторичной профилактике ишемических «событий» (инсульта, инфаркта миокарда, сосудистой смерти). С помощью клопидогреля достигается дополнительное снижение риска на 8-9%. Клопидогрель назначают при непереносимости аспирина, а также у пациентов с повышенным риском (например, при неэффективности монотерапии аспирином).
Другим эффективным средством вторичной профилактики инсульта является комбинация аспирина и препарата дипиридамола длительного действия. Эффективность компонентов этой комбинации оказывается аддитивной (суммируется).
Наиболее частый побочный эффект—головная боль, которая развивается вследствие действия дипиридамола.
Тиклопидин—антагонист тромбоцитарных АДФ-рецепторов. По химической структуре он сходен с клопидогрелем. По эффективности тиклопидин превосходит, однако его побочные эффекты (кожные высыпания, диарея, нейтропения, в связи с риском которой необходим регулярный контроль клинического анализа крови)— ограничивают его применение. В связи с этим тиклопидин не применяется в качестве препарата первого ряда.
39. Какова роль каротидной эндартерэктомии в лечении цереброваскулярных заболеваний?
Доказано, что каротидная эндартерэктомия является эффективным методом профилактики повторных ишемических инсультов при наличии высокой степени каротидного стеноза. При симптомном (то есть проявившемся инсультом или ТИА) стенозе внутренней сонной артерии величиной 70% и более каротидная эндартерэктомия существенно снижает риск последующего инсульта. Менее полезен данный метод при симптомном стенозе 50-70%. При стенозе до 50% более рациональна медикаментозная терапия. Каротидная эндартерэктомия оказалась эффективной и при асимптомных стенозах 60% и выше, однако абсолютные показатели снижения риска инсульта в этом случае намного ниже.
40. Какие факторы влияют на эффективность каротидной эндартерээктомии?
Полезность каротидной эндартерэктомии в основном определяется частотой послеоперационных осложнений и летальностью. Эффективным данное вмешательство считается, если частота осложнений и летального исхода не превышает 6% при симптомном каротидном стенозе и 3% при асимптомном стенозе.
41. Какие другие виды вмешательства применяются при цереброваскулярных заболеваниях.
Эффективность эндоваскулярных вмешательств, таких как ангиопластика или стентирование, в настоящее время оценивается в клинических испытаниях. В дальнейшем они могут стать альтернативой каротидной эндартерэктомии, по крайней мере, у части больных. Ангиопластика и стентирование—метод выбора при поражении сонных, позвоночных, базилярной или средних мозговых артерий, при которых невозможна эндартерэктомия.
Экстра-интракраниальное шунтирование применяется избирательно—при ишемическом поражении вследствие окклюзии сонных артерий или гемодннами-ческой недостаточности.
Гемикраниоэктомия—метод декомпрессии, который применяется с целью спасения жизни у больных более молодого возраста при обширном («злокачественном») инфаркте недоминантного полушария, осложненного отеком головного мозга, при появлении признаков начинающегося вклинения.
В части случаев показано хирургическое удаление внутримозговой гематомы в целях спасения жизни больного. Однако рутинное проведение оперативного вмешательства при внутримозговых кровоизлияниях не рекомендуется, так как ее способность улучшать неврологический исход заболевания доказать не удалось.
- Категория: Секреты неврологии
20. Перечислите основные факторы риска инсульта.
Наиболее важным установленным факторов риска инсульта является возраст, на втором месте следует поместить артериальную гипертензию. К дополнительным подтвержденным факторам риска относятся:
- 1. Мужской пол
- 2. Положительный семейный анамнез
- 3. Сахарный диабет
- 4. Заболевания сердца
- 5. Ранее перенесенный инсульт
- 6. Транзиторные ишемические атаки
- 7. Шум над сонной артерией
- 8. Курение
- 9. Повышенный гематокрит
- 10. Повышение уровня фибриногена
- 11. Гемоглобинопатии
- 12. Употребление наркотических средств, в частности, кокаина
21. Какие другие факторы риска инсульта описаны?
- 1. Гиперлипидеммя
- 2. Диета
- 3. Применение оральных контрацептивов
- 4. Малоподвижный образ жизни
- 5. Ожирение
- 6. Патология периферических сосудов
- 7. Гиперурикемия
- 8. Инфекции
- 9. Гипергомоцистеинемия
- 10. Мигрень
- 11. Принадлежность к афроамериканцам
- 12. Проживание в определенных географических зонах (в так называемом «инсультном поясе»)
- 13. Злоупотребление алкоголем
22. Каково значение артериальной гипертензии как фактора риска инсульта?
Социальная значимость проблемы артериальной гипертензии состоит в том, что это самый важный корригируемый фактор риска инсульта. При артериально гипертензии риск инсульта увеличивается в 3-4 раза. Таким образом, лечение а териальной гипертензии способствует значительному снижению частоты инсульт та. В настоящее время остаются нерешенными вопросы, касающиеся оптимального уровня артериального давления и сравнения эффективности различных антигипертензивных препаратов при вторичной профилактике инсульта.
23. Какие заболевания сердца являются факторами риска инсульта?
У людей почти со всеми заболеваниями сердца риск инсульта увеличивается более чем в два раза. Наиболее четко связана с инсультом ишемическая болезнь сердца. Во-первых, она является индикатором системного атеросклероза. Во-вторых пристеночный тромб, формирующийся при инфаркте миокарда—потенциальный источник эмболии. Сердечная недостаточность любой этиологии также сопряжена с повышенным риском инсульта. Гипертензивная болезнь сердца, выявляемая клинически и по гипертрофии левого желудочка по данным ЭКГ или эхокардио-графии, связана с повышенным риском как тромбоэмболичсского, так и геморрагического инсультов.
Другим важнейшим фактором риска инсульта является мерцательная аритмия, которая часто осложняется церебральной эмболией. Наиболее высок риск инсульта при мерцательной аритмии вследствие ревматического клапанного порока сердца (риск повышается в 17 раз). Мерцательная аритмия при неклапанных пороках сердца или в отсутствие структурных изменений сердца также повышает риск инсульта, особенно у пожилых.
Среди других заболеваний сердца, способствующих развитию инсульта, следует отметить незаращенное овальное отверстие, аневризму межпредсердной перегородки, атеросклеротическую бляшку дуги аорты, тромб в ушке левого предсердия, пролапс митрального клапана. Перечисленные патологические состояния плохо выявляются при трансторакальной эхокардиографии, но легко распознаются с помощью трансэзофагальной эхокардиографии. Клиническая значимость многих перечисленных заболеваний, а также возможность путем их лечения влиять на риск инсульта остаются недостаточно изученными.
24. Является ли курение доказанным фактором риска инсульта?
Мета-анализ эпидемиологических исследований показал, что курение повышает риск инсульта, при этом степень риска прямо пропорциональна количеству выкуренных сигарет. Более того, прекращение курения способствует снижению риска инсульта, и по прошествии 5-летнего периода уровень риска у лиц, бросивших курить, снижается до уровня, характерного для никогда не куривших.
Курение — фактор риска инсульта для всех возрастных групп, независимо от половой принадлежности. Курение повышает риск не только ишемического инсульта, но и субарахноидального кровоизлияния, связанного с разрывом мозговых аневризм.
25. Какой из отдельно взятых факторов риска является самым сильным?
Самым сильным фактором риска является возраст. Приблизительно 30% инсультов развивается в возрасте до 65 лет, 70%—у лиц в возрасте 65 лет и старше. Риск инсульта удваивается каждые десять лет после 55-летнего возраста.
26. Каково значение нарушений липидного профиля и злоупотребления психоактивными средствами в развитии инсульта?
Несмотря на то, что роль повышенного уровня холестерина в развитии ишемической болезни сердца уже давно определена, влияние этого фактора на риск инсульта до недавнего времени оставалось неясным. Известно, что повышение уровня холестерина служит фактором риска атеросклероза сонных артерий. Применение лекарственных препаратов, снижающих уровень липидов (статинов) в лечении ишемической болезни сердца позволило снизить заболеваемость инсультом в данной популяции приблизительно на 30%. С другой стороны, очень низкий уровень холестерина может быть фактором риска геморрагического инсульта.
Злоупотребление психоактивными средствами также повышает риск инсульта. Так, употребление кокаина и амфетаминов способствует развитию внутримозговых гематом и субарахноидал ьного кровоизлияния. Внутривенное введение наркотических средств сопряжено с повышенным риском эндокардита и ишемического инсульта.
КЛЮЧЕВЫЕ ФАКТЫ: ПРИЧИНЫ ИНСУЛЬТА В ВЕРТЕБРАЛЬНО-БАЗИЛЯРНОМ БАССЕЙНЕ
- Атеросклероз артерий вертебрально-базилярной системы или дуги аорты
- Поражение мелких пенетрирующих артерий
- Кардиогенная эмболия
27. Повышает ли риск инсульта применение у женщин оральных контрацептивов?
Применявшиеся ранее оральные контрацептивы с высоким содержанием эстрогенов существенно повышали риск инсульта у молодых женщин. Снижение содержания эстрогенов в контрацептивах частично решило эту проблему, но не устранило риск полностью. Риск инсульта особенно значителен у женщин старше 35 лет, особенно курящих. Предполагаемый механизм влияния эстрогенов на риск
инсульта заключается в повышении свертывания крови за счет стимуляции синтеза в печени наряду с другими белками факторов свертывания. В отдельных случаях некоторую роль могут играть аутоиммунные механизмы.
Результаты недавно проведенных рандомизированных клинических испытаний показали, что и заместительная гормональная терапия умеренно повышает риск развития инсульта и других тромбоэмболических осложнений.
28. Нарушения каких звеньев свертывающей системы крови являются причиной инсульта?
К редким наследственным аномалиям свертывающей системы крови, способным вызвать инсульт, относятся дефицит антитромбина III, протеинов С и S, резистентность к активированному протеину С (мутация лейденского фактора V), а также мутация гена протромбина. Наличие антифософлипидных антител и ги-пергомоцистеинемия также способствуют тромбообразованию.
29. Перечислите наиболее важные корригируемые факторы риска инсульта.
Наиболее значимыми корригируемыми, факторами риска инсульта являются артериальная гипертензия, курение, заболевания сердца, гиперлипидемия, гипергомоцистеинемия. Перенесенные ранее инсульт или транзиторная ишемическая атака также являются важными, отчасти поддающимися коррекции факторами риска инсульта. Среди других факторов, поддающихся коррекции, следует отметить сахарный диабет, злоупотребление алкоголем и психоактивными веществами, прием оральных контрацептивов, ожирение.
- Категория: Секреты неврологии
14. Как проводить обследование пациента при подозрении на инсульт?
В первую очередь следует выяснить анамнез заболевания. Жалобы пациента часто позволяют сделать первое предположение о возможной локализации поражения. Для всех типов инсульта характерно острое развитие симптоматики, однако определенные детали течения позволяют уточнить патогенез нарушения мозгового кровообращения у данного конкретного пациента. Например, развитие инсульта во сне или ступенеобразное прогрессирование симптоматики более характерно для атеротромботического или лакунарного инсульта, в то время как острое начало с максимальной выраженностью симптомов в дебюте заболевания скорее свидетельствует в пользу кардиоэмболического инсульта. Общий осмотр должен быть направлен на выявление признаков поражения сердечно-сосудистой системы, в частности, сердечных шумов, сердечной недостаточности, нарушения сердечного ритма, шума над сонной артерией, признаков поражения периферических сосудов. В ходе неврологического осмотра следует выявлять ведущие симптомы, определяющие тяжесть состояния больного, а также сопутствующие признаки, важные для установления топического диагноза.
15. Какие дополнительные методы исследования необходимы на начальном этапе ведения больного с инсультом?
На начальном этапе ведения больного с инсультом необходимо провести: клинический анализ крови, определение числа тромбоцитов, протромбинового времени, частичного тромбопластипового времени, уровня в сыворотке электролитов, глюкозы, мочевины, креатинина, а также рентгенографию грудной клетки и электрокардиографию (ЭКГ). Перечисленные методы исследования позволяют оценить общее состояние пациента, выявить некоторые осложнения и факторы риска. В дальнейшем необходимо исследовать липидный профиль натощак.
По показаниям проводят исследование уровня антитромбина III, С- и S-npoтеинов, резистентности к активированному С-протеину, а также мутаций в гене протромбина, что позволяет выявить наследственную склонность к гиперкоагуляции. Для исключения антифосфолипидного синдрома как возможной причины инсульта проводят тесты на антитела к кардиолипину и волчаночный антикоагулянт. Целесообразно также исследование уровня гомоцистеина в крови, так как гипергомоцистинемия—фактор риска атеросклероза и тромбозов. При подозрении на эндокардит необходим посев крови.
При подозрении на васкулит необходимо исследовать СОЭ, быстрые реагины плазмы, антинуклеарные антитела, ревматоидный фактор, провести электрофорез белков сыворотки крови, а также определить уровень компонентов комплемента СЗ,С4иСН50.
16. Какой метод нейровизуализации следует использовать в первую очередь в острой стадии инсульта?
Бесконтрастная компьютерная томография (КТ) — метод выбора на начальных этапах обследования больного с инсультом. КТ позволяет легко отдифференцировать ишемический инсульт от геморрагического. Серьезным недостатком стандартной магнитно-резонансной томографии (МРТ) является то, что при ее использовании можно «пропустить» субарахноидальное кровоизлияние. Другими преимуществами КТ являются быстрота и доступность метода, отсутствие необходимости активного участия больного в исследовании, возможность обследования пациентов в критическом состоянии или потенциально нестабильных больных.
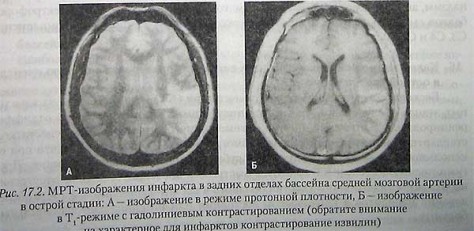
В то же время МРТ имеет преимущества при обследовании больных на более позднем этапе, когда важное практическое значение приобретает высокая чувствительность МРТ к ишемическим очагам, особенно в задней черепной ямке. Информативность МРТ можно повысить при использовании специальных методик. В частности, диффузионно-взвешенные МРТ изображения позволяют выявлять ишемическое поражение мозга на более раннем этапе. МР-ангиография может быть использована в качестве скринингового метода при диагностике артериальных стенозов и аневризм (рис. 17.1 и 17.2). 17. Какие кардиологические методы исследования полезны при инсульте? В большинстве случаев достаточно физикаль-ного исследования сердца, проведения ЭКГ и рентгенографии грудной клетки. Кроме того, часто выполняется трансторакальная эхокардиография, которая позволяет оценить состояние желудочков и клапанов сердца. Более чувствительным методом является трансэзофагальная эхокардиография, которая позволяет выявить патологию предсердий и аорты, особенно незаращенное овальное отверстие, аневризму межпредсердной перегородки, тромб в ушке левого предсердия, атеросклеротическую бляшку в дуге аорты.
К часто используемым методам относится и холтеровское мониторирование, которое иногда неожиданно выявляет пароксизмальные нарушения сердечного ритма, в частности пароксизмальную форму мерцательной аритмии. Частой причиной летального исхода у больного с инсультом, особенно имеющего сосудистые факторы риска, является инфаркт миокарда. В связи с этим иногда проводят исследование коронарных артерий путем сцинтиграфии миокарда с таллием в условиях нагрузки. Этот метод позволяет выявлять скрытую патологию коронарных сосудов, однако его рутинное применение в настоящее время не рекомендуется.
КЛЮЧЕВЫЕ ФАКТЫ: ПРИЧИНЫ ИНСУЛЬТА В КАРОТИДНОМ БАССЕЙНЕ
- Стеноз внутренней сонной артерии
- Кардиогенная эмболия
- Атеротромботическое поражение крупных интракраниальных артерий
- Поражение мелких пенетрирующих артерий
18. Какие другие методы визуализации полезны при обследовании пациента с инсультом?
Ультразвуковая допплерография сонных артерий — надежный скрипиiновый метод, применяемый для диагностики атеросклеротического поражения экстракраниальных отделов внутренней сонной артерии. Точность метода зависит от опыта специалиста, выполняющего исследование. Магнитно-резонансная ангиография (МРА) также может быть использована для оценки состояния сонных, позвоночных, базилярной артерий, виллизиева круга, передней, средней и задней мозговых артерий и их основных ветвей. Однако из-за турбулентного тока крови в месте стеноза МРА может преувеличивать степень стеноза в сравнении с результатами контрастной церебральной ангиографии.
Метод контрастной церебральной ангиографии позволяет получить наиболее детальную и надежную информацию о состоянии экстра- и интракраниальных артерий. В «опытных руках» церебральная ангиография приводит к осложнениям менее чем в 1% случаев.
19. Какова роль транскраниальной допплерографии при обследовании пациента с инсультом?
Транскраниальная допплерография позволяет оценить кровоток в интракраниальных артериях. Через различные ультразвуковые «окна» в черепе скорость кровотока может быть измерена в средней, передней и задней мозговых артериях, а также в базилярной артерии. Снижение кровотока в средней мозговой артерии свидетельствует о стенозе проксимальнее расположенной внутренней сонной артерии. Ускорение кровотока является признаком стеноза или ангиоспазма в средней мозговой артерии. С помощью данного метода также можно подтверждать наличие перекрестного наполнения средней мозговой артерии из контралатеральной внутренней сонной артерии через сосуды виллизиева круга.
- Категория: Секреты неврологии
Какие основные топические синдромы выделяют при цереброваскулярном заболевании?
При постановке топического диагноза в случае ишемического инсульта прежде всего следует определить, в каком из двух основных сосудистых бассейнов -каротидном (переднем) или вертебрально-базилярном (заднем) произошло нарушение мозгового кровообращения. Артерии каротидного бассейна кровоснабжают лобные и теменные доли, базальные ганглии, внутреннюю капсулу, а также большую часть височных долей. Артерии вертебрально-базилярного бассейна
10. Назовите основные клинические проявления инсульта в каротидном бассейне.
При инсульте в каротидном бассейне самый частый симптом—гемипарез, который может сопровождаться или не сопровождаться ипсилатеральной гемигипестезией. Но следует учитывать, что при поражении ствола также возможен гемипарез. Характер гемипареза может облегчать топическую диагностику. Если парез более выражен в лице и руке, чем в ноге, можно предполагать инсульт в бассейне средней мозговой артерии, преобладание пареза в ноге свидетельствует в пользу нарушения кровообращения в бассейне передней мозговой артерии.
Кроме того, при инсульте в каротидном бассейне могут выявляться афазия, игнорирование половины пространства, апраксия, эпилептические припадки. Кроме того, весьма типично отклонение глазных яблок в сторону, противоположную гемипарезу.
КЛЮЧЕВЫЕ ФАКТЫ: ОСНОВНЫЕ ТИПЫ ИНСУЛЬТА
- 1. Атеротромботический
- 2. Кардиоэмболический
- 3. Лакунарный
- 4. Геморрагический
Amaurosis fugax (преходящая слепота на один глаз) указывает на ишемию в бассейне глазной артерии, которая является первой ветвью внутренней сонной артерии. Гомонимная гемианопсия, если она сопровождается некоторыми из неврологических симптомов, приведенных выше, характерна для глубинного поражения с вовлечением зрительной лучистости.
11. Назовите клинические проявления, характерные для инсульта в вертебральнобазилярном бассейне.
На нарушение кровообращения в вертебрально-базилярном бассейне прежде всего указывают симптомы поражения ствола мозга. К числу типичных проявлений вертербрально-базилярного инсульта относятся двоение, дизартрия, дисфагия, головокружение и атаксия. Головокружение, несмотря на то, что встречается наиболее часто, является наименее специфическим симптомом поражения вертебрально-базилярного бассейна. Для поражения ствола особенно характерны так называемые альтернирующие синдромы (например, у больного может быть снижение болевой и температурной чувствительности на одной половине лица и в противоположных конечностях). Такая картина развивается из-за перекреста проводящих путей на различных уровнях ствола.
При дифференциальной диагностике синкопальных состояний следует учитывать возможность вертебрально-базилярной недостаточности, однако в этом случае обычно наблюдаются другие преходящие очаговые симптомы. Обширный инфаркт в бассейне базилярной артерии может вызывать кому, тетрапарез, децеребрационную ригидность.
12. Каковы наиболее важные причины инсульта в каротидном бассейне?
Наиболее значимыми причинами инсульта в каротидном бассейне являются стеноз внутренней сонной артерии, кардиогенная эмболия, атеротромботическое поражение основных внутричерепных ветвей внутренней сонной артерии (особенно средней мозговой артерии), а также поражение мелких пенетрирующих артерий.
13. Каковы наиболее важные причины инсульта в вертебрально-базилярном бассейне?
Наиболее частой причиной инсульта в вертебрально-базилярном бассейне является атеросклероз позвоночной, базилярной артерий и их основных ветвей, поражение дуги аорты, а также мелких пенетрирующих артерий. Кардиогенная эмболия, как правило, поражает дистальные сосуды вертебрально-базилярной системы, особенно это касается терминальной части базилярной артерии и задних мозговых артерий.
- Категория: Секреты неврологии
1. Что такое инсульт?
Инсульт — клинический синдром, характеризующийся острым развитием неврологической симптоматики в связи с фокальным нарушением мозгового кровообращения. Выделяют ишемический и геморрагический инсульты. Ишемический инсульт, в свою очередь, подразделяют на атеротромботический, кардиоэмболический и лакунарный. Выявление инсульта не может служить конечным звеном диагностического поиска, скорее оно должно стимулировать поиск его возможной причины.
2. Как часто встречается инсульт?
Инсульт—самое частое неврологическое заболевание, ведущее к стойкой инвалидизации. В индустриально развитых странах инсульт занимает третье место в списке причин смерти после онкологических и сердечно-сосудистых заболеваний. В США в год случается приблизительно 750000 случаев инсульта, из них в 150000 случаев наблюдается летальный исход. Инсульт—основная причина стойкой инвалидизации среди взрослого населения.
3. Назовите самый частый симптом инсульта.
Приблизительно в 70% случаев инсульта развивается гемипарез. На втором месте среди инвалидизирующих проявлений стоит афазия.
4. Назовите клинические особенности атеротромботического инсульта.
Начало атеротромботического инсульта может быть острым, прерывистым или ступенеобразным. В классических случаях неврологический дефицит неожиданно обнаруживается у пациента утром, когда он просыпается. Причиной данного типа инсульта является тромбоз, связанный с атеросклеротическим поражением прецеребральных (шейных) или церебральных артерий крупного и среднего калибра. К данной категории инсульта относятся также те его случаи, которые вызваны поражением сонных артерий. В этой ситуации инсульт скорее развивается вследствие артерио-артериальной эмболии тромбоцитарно-фибриновыми тромбами или материалом атеросклеротических бляшек, чем чисто гемодинамическими причинами.
5. Назовите клинические особенности кардиоэмболического инсульта.
В классических случаях кардиоэмболический инсульт характеризуется острым дебютом, при этом неврологическая симптоматика максимально выражена в самом начале заболевания. Тяжесть симптомов может быстро уменьшаться, возможно, в связи с распадом эмбола и перемещением его фрагментов в дистальные ветви пораженной артерии. В типичном случае кардиоэмболический инфаркт возникает на фоне активной деятельности, сердцебиения или натуживания. Источниками эмболов являются сердце и дуга аорты.
6. Назовите клинические особенности лакунарного инсульта.
Выделяют четыре классических лакунарных синдрома, которые могут быть проявлением лакунарного инсульта: 1) изолированный гемипарез с равномерным вовлечением лица, руки и ноги («чисто моторный инсульт»); 2) изолированная гемигипестезия («чисто сенсорный инсульт*); 3) синдром «дизартрия-неловкая кисть»; и 4) атактический гемипарез, характеризующийся наличием в паретичных конечностях дискоординации, которая преобладает над мышечной слабостью. Ла-кунарные инсульты могут вызывать и другие синдромы, но перечисленные выше выявляются наиболее часто. Лакунарный инсульт развивается, как правило, у лиц, страдающих артериальной гипертеизией и/или сахарным диабетом. Лакунарный инсульт вызывается окклюзией мелких пенетрирующих артерий, возникающей на фоне лилогиалиноза или микроатероматоза.
7. Назовите клинические особенности геморрагического инсульта.
Геморрагический инсульт включает внутримозговые и субарахноидальные кровоизлияния. Внутримозговые кровоизлияния по клинической картине бывает трудно отличить от ишемического инсульта. Ключевым дифференциально-диагностическим признаком может быть угнетение сознания, более характерное для геморрагического инсульта. Кроме того, следует учитывать, что для геморрагического инсульта более свойственны головная боль, тошнота, рвота, выраженное повышение артериального давления и другие признаки повышенного внутричерепного давления. У больных с артериальной гипертеизией внутримозговые кровоизлияния чаще происходят в скорлупу, таламус, мост, мозжечок, а также в долю полушария головного мозга. Помимо артериальной гипертензии причиной внутримозгового кровоизлияния могут быть разрыв артериовенозной мальформации или амилоидная ангиопатия. Разрыв аневризмы мозгового сосуда, как правило, приводит к субарахноидальному кровоизлиянию.
- Категория: Секреты неврологии
50. Перечислите причины ротоглоточной нервно-мышечной дисфагии.
- Болезнь двигательных нейронов
- Опухоли мозга
- Инсульты
- Периферическая невропатия (включая механическое повреждение нерва)
- Демиелинизирующие заболевания
- Дегенеративное заболевание (особенно спиноцеребеллярная дегенерация)
- Сирингобульбия
- Миастения
- Миопатия (включая окулофарингеальную мышечную дистрофию, гнпотпреоз, полимиозит, дерматомиозит)
- Болезнь Паркинсона
- Детский церебральный паралич 12. Поздняя дискинезия 13.Перстнеглоточная ахалазия 14.Ксеростомия (сухость во рту) 15.Синдром Шегрена
51. Каковы причины ротоглоточной механической дисфагии?
- Опухоль ротоглотки
- Ценкеровский дивертикул
- Шейные остеофит
- Дисфункция (подвывих) височио-челюстного сустава
- Макроглоссия
- Врожденные аномалии
- Плотная окружающая ткань вследствие склеродермии или ожогов
- Хирургическое вмешательство на шее
- Заглоточное объемное образование
- Крупный зоб
52. Каковы симптомы механической дисфагии?
При механической (ротоглоточиой, ротопищеводной) дисфагии обычно выявляются затруднения при проглатывании твердой пищи, а затем жидкостей. На поздней стадии пациенты не могут глотать собственную слюну. Симптомы могут появляться немедленно, в течение секунд или минут после попытки глотания (в зависимости от уровня и длительности процесса, лежащего в их основе). Более ростральная дисфункция приводит к более ранним симптомам.
53. Каковы причины пищеводной нервно-мышечной дисфагии?
- Склеродермия
- Ахалазия пищевода
- Диффузный спазм пищевода
- Полимиозит и дерматомиозит (обычно ротоглоточный)
- Идиопатическая вегетативная дисфункция
- Погтваготомическая дисфагия
- Невропатия (поражение блуждающего нерва, особенно при сахарном диабете)
- Амилоидоз (первичный или вторичный)
- Нарушение пищеводной перистальтики («пищевод щелкунчика»)
54. Перечислите причины механической пищеводной дисфагии.
- Рак пищевода
- Метастатическое поражение пищевода
- Доброкачественная опухоль пищевода
- Воспаление
- Стриктуры пищевода
- Панкреатит с псевдокистами
- Опухоли поджелудочной железы
- Постваготомические гематома или фиброз
- Аневризма грудной аорты
- Новообразование в заднем средостении
- Большая грыжа пищеводного отверстия
- Аномальное отхождение правой подключичной артерии (dysphagia lusoria)
КЛЮЧЕВЫЕ ФАКТЫ: ДИЗАРТРИЯ, НАРУШЕНИЕ БЕГЛОСТИ РЕЧИ, ДИСФАГИЯ
- 1. Дизартрия представляет собой нарушение звукообразования, которое может быть вызвано многими причинами, в то время как афазия—это нарушение речевой деятельности (неспособность пользоваться речью), которое возникает в результате поражения доминантного полушария
- 2. Первичное заикание связано с нарушением развития и, как правило, проявляется в начале предложения, при произнесении первых звуков слова, в то время как приобретенное заикание может проявиться в любой части предложения
- 3. Глотание регулируется, главным образом, блуждающим нервом
- Категория: Секреты неврологии
44. Что такое дисфагия?
Дисфагия — затруднение глотания, связанное с замедленностью или нарушением глотательных движений. Если у пациента отмечаются лишь субъективные симптомы, которые не подтверждаются объективным исследованием, причиной затрудненного глотания может бытв истерия. Дисфагия может возникать вследствие механических факторов, которые физически суживают ротоглоточное пространство и прерывают продвижение пищи, или_нервно-мышечных заболеваний, которые вызывают неадекватносшродвижеиие пищевого комка к желудку.
45. Перечислите три стадии глотания.
- Подготовительная (оральная) стадия (пища проходит через рот в глотку).
- Глоточная стадия — стадия глоточного транзита (пища проходит через глотку, над гортанью, в пищевод).
- Пищеводная стадия (пища попадает из проксимального отдела пищевода, верхняя треть которого содержит поперечно-полосатые мышцы, в нижние две трети, которые состоят из гладких мышц, а далее через нижний сфинктер пищевода в желудок).
46. Что такое глотательный рефлекс?
Глотательный рефлекс—связующее звено между первой и второй стадиями глотания. Он состоит из нескольких движений. Мягкое небо двигается вверх (поднятие небной занавески), перекрывая сообщение между ротовой и носовой полостью; глоточные мышцы сокращаются (глоточная перистальтика), гортань поднимается, надгортанник отклоняется назад и перекрывает воздушный путь в трахею. Отмечается смыкание голосовых связок, сменяющееся расслаблением перстнеглоточной мышцы, верхнего пищеводного сфинктера.
47. Какова роль блуждающего нерва в глотании?
Блуждающий нерв иннервирует поперечно-полосатые мышцы пищевода. Таким образом, серьезным последствием повреждения блуждающего нерва в месте отхождения пищеводной ветви является дисфагия. Высокая ваготомия вызывает стойкий паралич поперечно-полосатых мышц верхней трети пищевода. Перистальтика нижних двух третей пищевода—автоматизированная функция, которая осуществляется гладкими мышцами и регулируется внутренними мышечно-кишечными сплетениями.
48. Перечислите типы дисфагии.
Дисфагия может быть механической или нервно-мышечной. При каждом из этих типов могут нарушаться ротоглоточный и пищеводный компоненты.
49. Каковы симптомы ротоглоточной дисфагии?
Симптомы обычно возникают непосредственно при глотании и включают чувство задержки пищи в области шеи, боль при глотании, назальную регургитацию пищи или жидкости, кашель и удушье вследствие аспирации. Может отмечаться дискомфорт в средней части шеи.
Новости медицины
Много миллионов человек в мире принимают статины, но исследования показывают, что только 55% из тех, кому рекомендуется принимать статины, принимают их. Это большая проблема, потому что исследования также показывают, что те из группы...
Связанное с беременностью высокое кровяное давление может привести к долгосрочным сердечным рискам, показывают новые исследования.
Кэролин Консия, столкнулась с более серьезными последствиями репрессий против назначения опиоидов, когда узнала, почему сын ее подруги покончил с собой в 2017 году.
Новое исследование показывает, что психические заболевания не являются фактором большинства массовых расстрелов или других видов массовых убийств.