Поиск по сайту
Наш блог
Это странная ситуация: вы соблюдали все меры предосторожности COVID-19 (вы почти все время дома), но, тем не менее, вы каким-то образом простудились. Вы можете задаться...
Как диетолог, я вижу, что многие причудливые диеты приходят в нашу жизнь и быстро исчезают из нее. Многие из них это скорее наказание, чем способ питаться правильно и влиять на...
Овес-это натуральное цельное зерно, богатое своего рода растворимой клетчаткой, которая может помочь вывести “плохой” низкий уровень холестерина ЛПНП из вашего организма....
Если вы принимаете витаминные и минеральные добавки в надежде укрепить свое здоровье, вы можете задаться вопросом: “Есть ли лучшее время дня для приема витаминов?”
Ты хочешь жить долго и счастливо. Возможно, ты мечтал об этом с детства. Хотя никакие реальные отношения не могут сравниться со сказочными фильмами, многие люди наслаждаются...
Приседания и выпады-типичные упражнения для укрепления мышц нижней части тела. Хотя они чрезвычайно распространены, они не могут быть безопасным вариантом для всех. Некоторые...

Ученые из Стэнфордского университета разработали программу предсказывающую смерть человека с высокой точностью.

Глава Минздрава РФ Вероника Скворцова опровергла сообщение о падении доходов медицинских работников в ближайшие годы. Она заявила об этом на встрече с журналистами ведущих...

Федеральная служба по надзору в сфере здравоохранения озвучила тревожную статистику. Она касаются увеличения риска острой кардиотоксичности и роста сопутствующих осложнений от...

Соответствующий законопроект внесен в палату на рассмотрение. Суть его заключается в нахождении одного из родителей в больничной палате бесплатно, в течении всего срока лечения...

- Категория: ИВЛ
Рекомендованные стартовые параметры ИВЛ у больных с черепно-мозговой травмой приведены в табл. 16-3 и на рис. 16-3. Таким больным вначале почти всегда бывает показана полная вентиляционная поддержка методом CMV (А/С). Так как неврологический статус этих больных, как правило, является тяжелым и требуется эффективное управление уровнем РаСо2> режим поддержки вдохов давлением в качестве стартового в таких случаях обычно не используется.
Поскольку у больных с черепно-мозговыми травмами функция легких, как правило, не страдает, обеспечение адекватной оксигенации обычно не составляет проблемы. Вначале для вентиляции используют 100 %-й кислород, а затем концентрацию кислорода в газовой смеси снижают под пульсоксиметрическим контролем. Раог поддерживают на уровне 70-100 мм рт. ст., что позволяет минимизировать риск эпизодов гипоксемии и сопутствующего им повышения ВЧД. В большинстве случаев оправдано применение ПДКВ, причем, как правило, бывает достаточно уровня 5 см вод. ст. Хотя существует определенная озабоченность относительно вредного влияния ПДКВ на внутричерепное давление, ПДКВ, не превышающее 10 см вод. ст., обычно не представляет опасности. При нейрогенном отеке легких, поддержание оксигенации осуществляется теми же мерами, что и при ОРДС любой другой этиологии, хотя, воизбежание повышения ВЧД, следует контролировать среднее давление в дыхательных путях
Стартовые параметры ИВЛ при черепно-мозговой травме
|
Параметр |
Рекомендации |
|
Метод |
CMV (А/С) |
|
Частота |
15-20 в 1 мин (20-30 в 1 мин, если необходимо контролировать |
|
Управление |
ВЧД, при условии, что отсутствует ауго-ПДКВ) |
|
По давлению или по объему |
|
|
Дыхательный объем |
8-12 мл/кг ДМТ при условии, что давление плато < 30 см вод. ст. |
|
Время вдоха |
1 с |
|
ПДКВ |
5 см вод. ст. при условии, что ПДКВ не влияет на величину ВЧД |
|
Fi0z |
1,0 |
|
Форма кривой потока |
Прямоугольная или нисходящая |
При черепно-мозговой травме обычно применяется ИВЛ, управляемая по объе-ОД'Хотя выбор метода управления зависит от решения врача. Дыхательный объем устанавливают в пределах 8-12 мл/кг ДМТ, если давление плато не поднимается выше 30 см вод. ст. Подобной проблемы в большинстве случаев не возникает, поскольку у больных этой категории растяжимость легких и грудной стенки остается нормальной. При наличии сопутствующего острого или хронического заболевания легких дыхательный объем уменьшают. Частота вентиляции должна обеспечивать нормальное кислотно-основное состояние. В типичных случаях частота вентиляции составляет 15-20 в 1 мин, а время вдоха равняется 1 с.
- Категория: ИВЛ
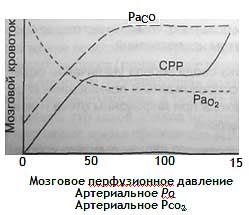
Как показано на рис. , увеличение РаСо2 и снижение РаСо2 приводит к повышению внутричерепного давления. Таким образом, целью ИВЛ у больных с повышенным ВЧД является нормализация оксигенации и кислотно-основного состояния'. Повышение среднего давления в дыхательных путях у больных с отеком головного мозга может отрицательно повлиять на мозговую перфузию. Повышение альвеолярного давления может привести к росту внутричерепного давления вследствие снижения венозного возврата и уменьшения сердечного выброса.
Влияние Ра02, Расо2 и мозгового перфузионного давления на величину мозгового кровотока. Заметьте, что при гиперкарбии и гипоксемии мозговой кровоток возрастает и повышается внутричерепное давление. В норме мозговой кровоток остается относительно постоянным в широком диапазоне мозгового перфузионного давления (ауторегуляция), но это свойство утрачивается при черепно-мозговой травме (потеря способности к ауторегуляции)
Показания
Показания к ИВЛ у больных с черепно-мозговой травмой перечислены в табл. 16-2. Самой частой причиной перевода пациента на ИВЛ является центральное угнетение дыхания в результате травмы. У таких больных функция легких остается практически нормальной, поэтому ИВЛ проводится без особых трудностей и по обычным правилам. ИВЛ может быть показана также больным с сопутствующими повреждениями позвоночника, груди и живота. ИВЛ под положительным давлением может потребоваться для лечения нейрогенного отека легких. И наконец, некоторые виды терапии, применяемые для лечения черепно-мозговой травмы в остром периоде (например, терапия барбитуратами, седативными препаратами и миорелаксантами) могут привести к угнетению дыхания и потребовать проведения ИВЛ.
- Категория: ИВЛ
Клиническая картина
Повышение ВЧД может проявиться нарушениями паттерна дыхания, такими как дыхание Чейна-Стокса, центральной нейрогенной гипервентиляцией, а при тяжелой травме может развиться апноэ. Признаками компрессии ствола мозга (так называемого транстенториального вклинения) служат расширение зрачков, отсутствие их реакции на свет, ригидность (децеребрация, декортикация), а также сердечнососудистый коллапс.
Нейрогенный отек легких
Острая черепно-мозговая травма и повышение ВЧД могут привести к возникновению нейрогенного отека легких (НОЛ). НОЛ является некардиогенным отеком и клинически не отличается от ОРДС. НОЛ сопровождается уменьшением функциональной остаточной емкости и растяжимости легких, а также появлением легочного шунта и гипоксемии. Лечение нейрогенного отека легких проводится по тем же принципам, что и лечение ОРДС другой этиологии, включая оксигенотерапию и ПДКВ.
Лечение
Лечение больного с черепно-мозговой травмой включает в себя устранение гемо-динамических и дыхательных расстройств. Методы коррекции ВЧД кратко суммированы в табл. 16-1. Для поддержания нормального ЦПД очень важно контролировать уровень артериального давления. Главной целью вентиляционной поддержки является обеспечение адекватных уровней Рао2 и Расо2- Необходимо избегать чрезмерного роста среднего давления в дыхательных путях, так как сопутствующие ему снижение венозного возврата (приводящее к повышению ВЧД) и уменьшение сер дечного выброса (приводящее к снижению САД) отрицательно сказываются на ЦП, В прошлом респираторная поддержка больных с черепно-мозговой травмой об зательно выполнялась в режиме преднамеренной гипервентиляции. Однако был доказано, что такой подход не способствует росту выживаемости больных, поэто в настоящее время проведение ИВЛ в режиме гипервентиляции не рекомендуете При остром и резком повышении внутричерепного давления на этапе до начала основной терапии допускается временная гипервентиляция, после чего уровень Щ ледует постепенно поднять до нормы. Быстрое повышение Расо2 недопустимо опасности подъема ВЧД. При проведении ИВЛ в режиме гипервентиляции головной мозг быстро приспосабливается к изменениям РаСо2ив течение 4-6 ч возникает новое устойчивое состояние. Хотя в настоящее время ятрогенная гипервентиляция не рекомендуется, еще опаснее пермиссивная гиперкапния, так как она мсожет сопровождаться опасным повышением внутричерепного давления.
- Категория: ИВЛ
ЦЕЛИ
1.Описать влияние ИВЛ на состояние больного с черепно-мозговой травмой (ЧМТ).
2. Дать определение нейрогенного отека легких.
3. Обсудить показания к ИВЛ, параметры вентиляции, правила мониторинга и особенности восстановления самостоятельного дыхания у больных с ЧМТ.
4. Описать методику проведения апнойного теста.
ВВЕДЕНИЕ
Черепно-мозговая травма и обусловленная ею неврологическая дисфункция часто встречаются в Соединенных Штатах Америки и других развитых странах. Высокая инвалидность и летальность при этом поражении обусловлена острым отеком моэга и другими объемными процессами, увеличивающими внутричерепное давление. Механизм повреждения головы, как правило, является травматическим* Правда, сходные клинические проявления могут наблюдаться также после операций на головном мозге (например, после трепанации черепа и резекции опухоли) или при неврологических или внутренних (например, сосудистые поражения головного мозга, постреанимационная гипоксия, печеночная недостаточность) заболеваниях.
Патологическая физиология
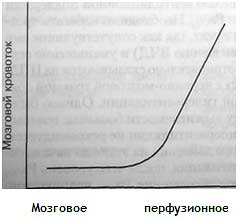
Череп является жесткой оболочкой, поэтому увеличение объема его содержимого неизбежно сопровождается повышением внутричерепного давления. Отношение между внутричерепным объемом и внутричерепным давлением (ВЧД) описывают кривой церебральной растяжимости (рис. 16-1). Хотя незначительное увеличение объема внутричерепных структур не приводит к росту ВЧД, дальнейшее возрастание объема сопровождается выраженным повышением ВЧД. При высоком ВЧД мозговой кровоток снижается и возникает гипоксия мозга. При значительном увеличении ВЧД набухающая ткань головного мозга выпячивается через намет мозжечка и сдавливает ствол мозга. Лечение черепно-мозговой травмы в основном сводится к предупреждению внутричерепной гипертензии.
Кривая церебральной растяжимости, показывающая соотношение внутричерепного давления и внутричерепного объема. В норме (при низком внутричерепном объеме) небольшой отек или набухание головного мозга не приводит к повышению внутричерепного давления. Однако, начиная с некоторого значения, усугубление отека мозга приводит к быстрому нарастанию внутричерепного давления
Церебральное перфузионное давление (ЦПД) определяют как разницу между средним артериальным давлением (САД) и внутричерепным давлением:
ЦПД = САД -ВЧД.
В норме ВЧД не превышает 10 мм рт. ст., а САД равно приблизительно 90 мм рт. ст. Следовательно, в норме ЦПД составляет более 80 мм рт. ст. Если ЦПД опускается ниже 60 мм рт. ст., то прогноз, как правило, становится неблагоприятным. У больньдх с острой черепно-мозговой травмой необходимо часто измерять ВЧД. ЦПД уменьшается либо вследствие снижения САД, либо вследствие повышения ВЧД. Таким образом, лечение, направленное на снижение САД (например, вентиляция под положительным давлением, введение диуретиков, вазодилататоров) снижает и ЦПД, в то время как лечение, направленное на снижение ВЧД (пшервентиляция, введение маннитола) способствует повышению ЦПД. Нормальный физиологический ответ на острое повышение внутричерепного давления заключается в повышении артериального давления и возникновении брадикардии. Такая реакция называется «ответ Кушинга».
- Категория: ИВЛ
Мониторинг
Мониторинг у пациента с грудной травмой во многих отношениях схож с мониторингом любого больного, которому выполняется ИВЛ (табл. 15-3). Для больных с грудной травмой больше, чем для других, характерна утечка воздуха, поэтому следует регулярно контролировать признаки утечки. При любом ухудшении состояния больного с травмой груди, которому проводится ИВЛ, следует прежде всего подумать о развитии пневмоторакса. Больных с грудной травмой вентилируют при тех минимальных значениях пикового альвеолярного давления и ПДКВ, которые обеспечивают адекватную артериальную оксигенацию. Следует избегать развития ауто-ПДКВ. У больных этого профиля часто развиваются тромбоэмболия легочной артерии, что следует иметь в виду при неожиданном ухудшении их состояния. Как и у больных хирургического профиля, у пациентов с грудной травмой во время ИВЛ нередко отмечается задержка жидкости, приводящая к шунтированию крови и снижению растяжимости легких. При длительной ИВЛ требуется усиленное питание для обеспечения регенерации и восстановления самостоятельного дыхания.
Параметры мониторинга ИВЛ у больных с травмой груди
- Пневмоторакс и утечка воздуха
- Ауто-ПДКВ, среднее давление в дыхательных путях
- Пиковое альвеолярное давление
- Эмболия легочной артерии
- Водно-электролйитный баланс
- Нутриционный статус
Восстановление самостоятельного дыхания
Отключение больного с травмой грудной клетки от респиратора во многих случаях
может быть выполнено довольно рано, особенно если ИВЛ применяется после операции по поводу проникающего ранения грудной стенки. Большинство таких больных не страдают хроническими сердечно-легочными заболеваниями и при отсутствии сопутствующей патологии (например, черепно-мозговой травмы или ОРДС), обычно выздоравливают быстро. Больным с тяжелыми ушибами легких и ОРДС требуется длительная ИВЛ, причем течение патологии может осложниться легочной инфекцией, эмпиемой, сепсисом и эмболией легочной артерии, У некоторых больных бывает очень трудно восстановить самостоятельное дыхание, особенно если у них возникают полиорганная недостаточность и дефицит питания. Подобным пациентам часто требуется долгий курс восстановления дыхания с многочисленными пробными отключениями от аппарата. Кроме того, отключение от аппарата может оказаться затруднительным у больных с тяжелой травмой грудной стенки и повреждением диафрагмы. Если попытки восстановления дыхания оказываются неэффективными, необходимо продолжить лечение травмы и ее осложнений, сопутствующих заболеваний и расстройств, обеспечить санацию трахеобронхиального дерева, полноценное питание, укрепление и тренировку дыхательных мышц (периодические отключения от респиратора и сеансы самостоятельного дыхания, не доводящие до утомления).
ПУНКТЫ ДЛЯ ЗАПОМИНАНИЯ
- Травма груди может быть либо тупой, либо проникающей.
- Показаниями к ИВЛ при грудной травме относятся флотация грудной стенки, боль в груди, требующая введения массивных доз наркотических анальгетиков, приводящих к угнетению дыхания, состояние после торакотомии, нестабильность гемодинамических показателей, тяжелая сопутствующая травма.
- Флотация грудной стенки не является абсолютным показанием к переводу больного на ИВЛ.
- При травме груди часто возникают тяжелые повреждения легких.
- У больных с травмой груди частым осложнением ИВЛ является утечка воздуха.
- ИВЛ в большинстве случаев грудной травмы является кратковременной, а восстановление дыхания происходит быстро.
- Если у больного с травмой груди развивается ОРДС, то проведение ИВЛ становится весьма сложным, а восстановление самостоятельного дыхания часто оказывается длительным и трудным.
- Категория: ИВЛ
Показания
Показания к ИВЛ у больных с травмой груди перечислены в табл. 15-1. Ни одно из них не является абсолютным, и решение в каждом случае определяется степенью дыхательной недостаточности. Флотирующий перелом ребер с парадоксальными движениями грудной стенки раньше считали абсолютным показанием к ИВЛ под положительным давлением. Однако в настоящее время.многие случаи флотирующих переломов ребер эффективно лечат без интубации трахеи и искусственной вентиляции легких. Частым осложнением грудной травмы является ОРДС, который может развиться и и без сопутствующего ушиба легких. Если течение травмы груди осложнилось ОРДС, то его лечение не отличается от лечения ОРДС, вызванного любой иной причиной. Одной иа главных задач в лечении больных с грудной травмой является устранение боли. Если для устранения боли используются большие дозы наркотических анальгетиков, то может развиться угнетение дыхания, требующее проведения ИВЛ. Для того чтобы избежать угнетения дыхания на фоне лече? ния боли, используют эпидуральное введение наркотических анальгетиков, анальгезию, управляемую больным, а также блокаду межреберных нервов.
Показания к ИВЛ у больных с грудной травмой
- флотирующие переломы грудной (Слетки с парадоксальным движением грудной стенки, тахипноэ, гипоксемией, гиперкарбией
- Ушиб легких с тахипноэ и тяжелой гипоксемией (Ра^ < 60 мм рт. ст.) при дыхании 100 %-м кислородом
- Переломы ребер, сопровождающиеся выраженным болевым синдромом, требующим для купирования больших доз наркотических анальгетиков
- Послеоперационный период после торакотомии
- Гемодинамические расстройства, особенно при низком дыхательном резерве (например, при гипоксемии и тахипноэ)
- Тяжелые сопутствующие поражения (например, травма сердца)
Параметры вентиляции
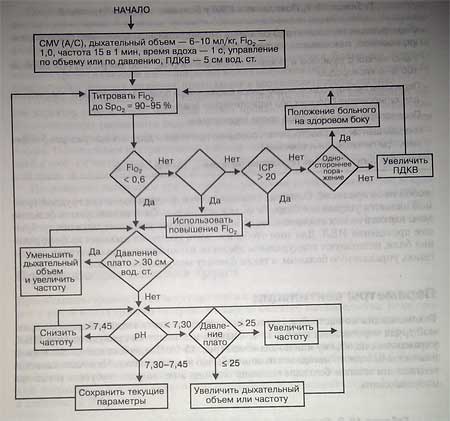
Рекомендации по настройке стартовых параметров вентиляции у больных с травмой груди перечислены в табл. 15-2. Сначала используется принудительная ИВЛ, управляемая по объему или подавлению. Поддержка вдохов давлением в качестве исходного метода вентиляции обычно не применяется. На начальном этапе вентиляции многим больным показана седация, а некоторым требуется тотальная миорелаксация.
Алгоритм искусственной вентиляции легких при травме грудной
Уровень оксигенации зависит от Fi02, ПДКВ и степени легочной дисфункции. Вначале Fi02 устанавливают равной 1,0, а затем под контролем пульсоксиметрии титруют до того минимального уровня, при котором поддерживается адекватная оксигенация артериальной крови. Стартовый уровень ПДКВ устанавливают равным 5 см вод. ст. Если у больного имеет место значительная баротравма (например, подкожная эмфизема, пневмоторакс, поступление воздуха по плевральным дренажам), то начальное значение ПДКВ устанавливают на уровне 0 см вод. ст. Если у больного присутствует значительный легочный шунт, можно попробовать немного увеличить ПДКВ. Однако у больных с травмой груди надо соблюдать известную осторожность, повышая давление в дыхательных путях, так как возможно развитие баротравмы. На фоне повышенного ПДКВ кровопотеря часто сопровождается резким ухудшением гемодинамических показателей. Кроме того, у больных с сопутствующей черепно-мозговой травмой повышение ПДКВ может привести к росту внутричерепного давления. При одностороннем ушибе легкого повышать уровень
ПДКВ также следует с осторожностью. В таких случаях высокое давление в конце выдоха может привести к перераспределению крови из участков с высокой растяжимостью в участки с низкой растяжимостью, то есть в невентилируемые альвеолы, что увеличивает фракцию шунта и углубляет гипоксемию. При одностороннем легочном поражении положение на боку (здоровое легкое внизу) может принести больному больше пользы, чем увеличение ПДКВ.
При ИВЛ, управляемой как по давлению, так и по объему, давление плато следует удерживать на уровне ниже 30 см вод. ст. У больных с грудной травмой при удовлетворительной растяжимости легких (например, после торакотомии) и пиковом альвеолярном давлении ниже 30 см вод. ст. можно использовать дыхательный объем 8-10 мл/кг. Больным с ушибом легких и ОРД С для поддержания пикового альвеолярного давления меньше 30 см вод. ст. может потребоваться дыхательный объем 4— 8 мл/кг. Часто адекватной оказывается частота вентиляции от 10 до 20 в 1 мин. Для достижения желаемого уровня РаСо2 можно увеличивать частоту дыхания, но при этом возможно нарастание ауто-ПДКВ. Больные с грудной травмой обычно неплохо переносят пермиссивную гиперкапнию при отсутствии сопутствующей черепно-мозговой травмы и повышения внутричерепного давления. При ИВЛ, управляемой по объему, как правило, задают инспираторный поток, обеспечивающий время вдоха не более 1 с. При ИВЛ, управляемой по давлению, обычно задают время вдоха, равное 1 с. Для улучшения распределения вдыхаемого газа в легких, если это возможно, выбирается убывающий поток вдоха (нисходящая форма кривой потока).
- Категория: ИВЛ
ЦЕЛИ
- Обсудить клинические проявления тупой и проникающей травм груди.
- Рассмотреть особенности настройки параметров вентиляции при грудной травме.
- Описать мониторинг во время ИВЛ у больных с травмой груди.
- Обсудить принципы восстановления самостоятельного дыхания после ИВЛ, проводимой в связи с травмой груди.
ВВЕДЕНИЕ
В развитых странах травма груди встречается довольно часто. Хотя грудная стенка обладает большой устойчивостью к травмам и может выдержать большие нагрузки без повреждения внутренних органов, все же травма груди является частым показанием к интенсивной терапии и ИВЛ. В отличие от других патологических состояний, требующих искусственной вентиляции легких (например, ХОБЛ), пострадавшие с грудной травмой, как правило, молоды и не страдают сопутствующими заболеваниями.
Тупая травма груди
При тупой травме груди внешние признаки повреждения грудной стенки нередко отсутствуют. К клиническим проявлениям тупой травмы относятся переломы, ушиб легкого, повреждения трахеобронхиального дерева, повреждения миокарда и сосудов, разрыв пищевода и повреждения диафрагмы. Переломам могут подвергаться ребра, грудина, позвонки, ключицы и лопатки. Чаще всего встречаются переломы ребер. Переломы ребер без флотации грудной стенки вызывают боль, приводящую к снижению подвижности грудной стенки, ателектазу и гипоксемии вследствие нарушения вентиляционно-перфузиоииого отношения. Изолированные переломы ребер практически никогда не служат показанием к ИВЛ, если при этом нет других повреждений, например ушиба легкого. Флотация грудной стенки — это утрата ее целостности и стабильности, которая возникает при множественных переломах ребер. Флотация часто сопровождается значительными дыхательными расстройствами вследствие повреждения паренхимы легких, низкой эффективности расширения грудной стенки из-за парадоксального характера ее движений, а также из-за боли, что в совокупности приводит к гиповентиляции. До недавнего времени первичной стабилизации флотирующей грудной стенки добивались, применяя искусственную вентиляцию под положительным давлением с ПДКВ. В наше время многим больным с флотирующими переломами грудной клетки удается помочь, не прибегая к интубации трахеи и ИВЛ. Отчасти такой подход стал возможен благодаря эффективному устранению боли и туалету трахеобронхиального дерева. В последние годы общепринятым является мнение о том, что ИВЛ показана только тем больным, у которых флотация грудной стенки сочетается хотя бы с одним из следующих обстоятельств: шоком, закрытой черепно-мозговой травмой, показаниями к немедленной операции, тяжелым нарушением функции легких или нарастающей дыхательной недостаточностью.
Ушиб легкого возникает, как правило, при тяжелой тупой травме груди, когда происходит пропитывание кровью и ее белками легочного интерстиция и альвеол. По клиническим проявлениям и требуемым лечебным мероприятиям ушиб легка-го напоминает острый респираторный дистресс-синдром. Однако, в отличие от ОРДС, ушиб легкого может быть локальным. При локальном ушибе легкого повышение среднего давления в дыхательных путях (например, ПДКВ) может привести к парадоксальному снижению артериальной оксигенации вследствие перемещения крови из нормальных участков легкого в поврежденные, что увеличивает фракцию шунта. При небольших или умерено выраженных ушибах легкого необходимости в интубации трахеи может не возникнуть, а гипоксемия успешно устраняется дыханием через лицевую маску в режиме СРАР обогащенной кислородом газовой смесью.
Повреждения трахеобронхиального дерева чаще всего происходят на уровне трахеи или разветвлений главных бронхов. Незначительными повреждения, не приводящие к развитию пневмоторакса, обычно заживают без специального лечения. Трахеобронхиальные повреждения, при которых возникает массивная утечка воздуха и развивается пневмоторакс, требуют хирургического лечения. Больным с повреждениями трахеи и бронхов после операции может потребоваться ИВЛ, особенно если присутствуют другие поражения, приводящие к нарушению работы легких.
Повреждение миокарда, возникающее при тупой травме груди, как правило, носит характер ушиба. Ушиб миокарда может проявиться аритмиями, но сердечная недостаточность развивается редко. Ушиб миокарда редко становится показанием к ИВЛ, если нет других травм, например множественных переломов ребер или ушиба легких. Повреждения внутригрудиых сосудов проявляются значительной гипотен-зией и требуют Экстренного хирургического вмешательства. Больные с множественной травмой груди обычно нуждаются в искусственной вентиляции легких.
Повреждения диафрагмы при тупой грудной травме представляют собой исключительную редкость и почти всегда требуют хирургического вмешательства. Больные с травмами диафрагмы после операции обычно нуждаются в длительной ИВЛ, а восстановление у них самостоятельного дыхания бывает связано со значительными трудностями.
Проникающие ранения груди
Проникающие травмы груди могут привести к ранениям легких, сердца и/или сосудов и почти всегда требуют экстренного хирургического вмешательства. Если проникающая травма груди сочетается с напряженным пневмотораксом и/или со значительной кровопотерей, то она может представлять непосредственную угрозу для жизни. Напряженный пневмоторакс должен быть немедленно устранен введением дренажа в плевральную полость, и при этом может не понадобиться ИВЛ. Многие проникающие ранения и травмы грудной стенки являются показанием к экстренной операции, а в послеоперационном периоде часто возникает необходимость в длительной ИВЛ.
Новости медицины
Много миллионов человек в мире принимают статины, но исследования показывают, что только 55% из тех, кому рекомендуется принимать статины, принимают их. Это большая проблема, потому что исследования также показывают, что те из группы...
Связанное с беременностью высокое кровяное давление может привести к долгосрочным сердечным рискам, показывают новые исследования.
Кэролин Консия, столкнулась с более серьезными последствиями репрессий против назначения опиоидов, когда узнала, почему сын ее подруги покончил с собой в 2017 году.
Новое исследование показывает, что психические заболевания не являются фактором большинства массовых расстрелов или других видов массовых убийств.