Поиск по сайту
Наш блог
Это странная ситуация: вы соблюдали все меры предосторожности COVID-19 (вы почти все время дома), но, тем не менее, вы каким-то образом простудились. Вы можете задаться...
Как диетолог, я вижу, что многие причудливые диеты приходят в нашу жизнь и быстро исчезают из нее. Многие из них это скорее наказание, чем способ питаться правильно и влиять на...
Овес-это натуральное цельное зерно, богатое своего рода растворимой клетчаткой, которая может помочь вывести “плохой” низкий уровень холестерина ЛПНП из вашего организма....
Если вы принимаете витаминные и минеральные добавки в надежде укрепить свое здоровье, вы можете задаться вопросом: “Есть ли лучшее время дня для приема витаминов?”
Ты хочешь жить долго и счастливо. Возможно, ты мечтал об этом с детства. Хотя никакие реальные отношения не могут сравниться со сказочными фильмами, многие люди наслаждаются...
Приседания и выпады-типичные упражнения для укрепления мышц нижней части тела. Хотя они чрезвычайно распространены, они не могут быть безопасным вариантом для всех. Некоторые...

Ученые из Стэнфордского университета разработали программу предсказывающую смерть человека с высокой точностью.

Глава Минздрава РФ Вероника Скворцова опровергла сообщение о падении доходов медицинских работников в ближайшие годы. Она заявила об этом на встрече с журналистами ведущих...

Федеральная служба по надзору в сфере здравоохранения озвучила тревожную статистику. Она касаются увеличения риска острой кардиотоксичности и роста сопутствующих осложнений от...

Соответствующий законопроект внесен в палату на рассмотрение. Суть его заключается в нахождении одного из родителей в больничной палате бесплатно, в течении всего срока лечения...
ИВЛ
Для начальной стадии ОРДС характерны гипоксемия и повышенная работа дыхания. Вентиляционная поддержка требуется для того, чтобы устранить гипоксемию с помощью ПДКВ, обеспечить высокий уровень ¥щ и уменьшить работу дыхания (табл. 13-1). При неспособности пациента обеспечить достаточный объем дыхания возникает задержка двуокиси углерода. На этой стадии показанием к ИВЛ является острая вентиляционная недостаточность. При ОРДС обычно не рекомендуется использовать ней н ваз и иную вентиляцию или дыхание в режиме СРАР через маску.
Параметры вентиляции
Существует два основных подхода к проведению ИВЛ при ОРДС. Стратегия «открытых легких» подразумевает выбор ИВЛ, управляемой по давлению, и сосредоточение усилий на поддержании низкого давления плато на фоне мониторинга дыхательного объема, а также применение методов рекрутирования альвеол и высокого ПДКВ. Протокол ARDSnet предусматривает поддержание низкого дыхательного объема, контроль давления плато и выбор уровня ПДКВ в зависимости от требуемой Fi02.
В идеальном случае больной способен сам запускать аппаратный вдох. Это способствует рекрутированию альвеол в задних участках легких, увеличению венозного возврата и уменьшает потребность в седации. Некоторые клиницисты выступали за применение у больных с ОРДС методов.вентиляционной поддержки, позволяющих сохранять спонтанное дыхание, но данное предложение нуждается в дополнительной проверке. На ранней стадии ОРД С, а также в фазе выздоровления оказывается целесообразным применение поддержки вдохов давлением. Если же состояние больного ухудшается, то триггерные методы ИВЛ могут привести к ухудшению газообмена и к нестабильности гемодинамики — особенно если развивается де-синхронизация больного с респиратором. Таким образом, на определенных этапах
Показания к ИВЛ у больных с ОРДС
- Повышение работы дыхания
- Нарушение оксигенации
- Угрожающая дыхательная недостаточность
Острая дыхательная недостаточность респираторной терапии возникает необходимость в фармакологическом обеспечении ИВЛ. Однако тотальной миорелаксации следует избегать, за исключением тяжелых случаев.
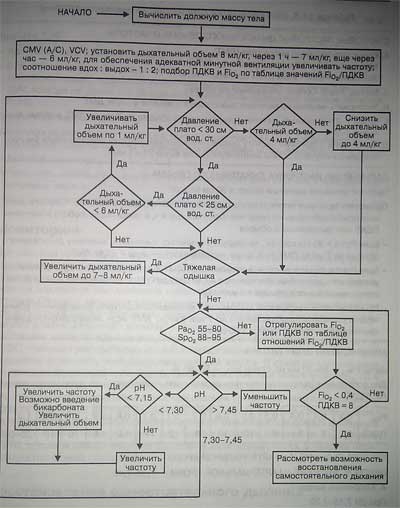
Стратегия защиты легких имеет целью обеспечение определенного уровня внут^ рилегочного давления при ИВЛ, управляемой по давлению . Обычно выбирают величину дыхательного объема 4-8 мл/кг при поддержании пикового альвеолярного давления 25-30 см вод. ст. Может потребоваться и пермиссивная гиперкапния. Частоту дыхания задают высокой — до 35 в 1 мин. Величину ПДКВ устанавливают на уровне 10-20 см вод. ст. для обеспечения рекрутирования альвеол, хотя в фиброзной стадии ОРДС требуется более низкая величина ПДКВ. Приемы рекрутирования проводят до начала применения ПДКВ. Обычно вначале устанавливают более высокую величину ПДКВ, чем требуется, а потом ее уменьшают до минимального уровня, обеспечивай nun о рекрутирование альвеол. Уровень Fio2 выбирают перед тем, как приступить к титрованию величины ПДКВ, чтобы добиться желаемых уровней Sp,,. и Га... (табл. 13-3). Высокое альвеолярное давление опаснее высокой Гц,,, a Fio} до 0,60 обычно можно использовать без всяких опасений. Если» несмотря на проведение приемов рекрутирования и применение ПДКВ, сохраняется стойкая гипоксемия, можно подумать о повороте больного на живот. Данный прием позволяет достичь кратковременного улучшения оксигенации, но его влияние на исход лечения неизвестно. В табл. 13-5 приведена последовательность действий» направленных на поддержание адекватной оксигенации, при проведении ИВЛ в соответствии с принципом открытых легких.
Принципиальной особенностью подхода, сформулированного в ARDSnet, является ограничение дыхательного объема при ИВЛ, управляемой по объему. Уменьшение дыхательного объема с 10-12 до 6 мл/кг сопровождалось повышением выживаемости пациентов на 22 %. Другими словами, использование данного подхода к лечению позволяет дополнительно спасти одного больного из двенадцати. Протокол ARDSnet применим к лечению больных как с ОПЛ, так и с ОРДС. В острой фазе применяют управляемую по объему CMV (А/С).
При целевой величине дыхательного объема 6 мл/кг обычно его удается поддерживать в пределах 4-8 мл/кг. Дыхательный объем устанавливают, исходя из должной массы тела (ДМТ). которую рассчитывают, измерив рост больного (от макушки до пяток в положении лежа). Целевое давление плато равно 25-30 см вод. ст. Целевое значение Paj должно составлять 55-80 мм рт. ст (Spz — 88-95 %). ПДКВ устанавливают на таком уровне.чтобы в комбинации с Fi02 оно обеспечивало целевые значения Раоз и SpD2. Целевым уровнем рН является 7,30-7,45, а частота дыхания может быть увеличена до 35 в 1 мин, чтобы добиться поддержания рН в указанных пределах.
Алгоритм вентиляционной поддержки при ОРДС по протоколу «открытых легких»
Рекомендации по обеспечению оксигенации при ОРДС, основанные на стратегии защиты легких
- Стартовые параметры
- - Установить Roj =1
- - Установить ПДКВ = 10 см вод. ст.
- Выполнить маневр рекрутирования альвеол
- Установить ПДКВ = 20 см вод. ст.
- Уменьшать F02 до уровня, при котором Spo2 составляет 90-95 %
- Уменьшить ПДКВ до самого низкого уровня, позволяющего сохранить Spo2 на уровне 90-95 %
- Дальнейшие действия
- Отрегулировать ПДКВ так, чтобы обеспечить поддержание альвеол в рекрутированном состоянии
- При необходимости отрегулировать Fio2
- Рассмотреть целесообразность поворота больного на живот (в положение ничком)
- Регулярно проверять давление плато
ЦЕЛИ
- Описать клинические проявления острого повреждения легких (ОПЛ) и острого респираторного дистресс-синдрома (ОРДС).
- Обсудить значение повреждения легких, обусловленного ИВЛ, у больных с ОПЛ и ОРДС.
- Перечислить показания к ИВЛ у больных с ОПЛ и ОРДС.
- Обсудить принципы выбора параметров ИВЛ у больных с ОПЛ и ОРДС,
- Описать методы мониторинга и подходы к восстановлению дыхания у больных с ОПЛ и ОРДС.
ВВЕДЕНИЕ
Термин «острый респираторный дистресс-синдром» применяют для обозначения совокупности проявлений тяжелого повреждения легочной ткани, которое может быть вызвано различными причинами. ОРДС часто развивается на фоне сепсиса и полиорганной недостаточности и характеризуется высокой летальностью. При ОРДС наблюдаются диффузное повреждение альвеол, тромбоз мелких легочных сосудов, агрегация воспалительных клеток и нарушение Легочного кровотока. Поскольку ежегодно в США возникают тысячи случаев ОРДС, борьба с этой патологией отнимает много времени» энергии и ресурсов у персонала отделений интенсивной терапии.
ОРДС характеризуется гипоксемией и снижением растяжимости легких. Специфические проявления ОРДС - появление двусторонних легочных инфильтратов на рентгенограмме и снижение отношения Pac^/Fi^ < 200 при отсутствии признаков левожелудочковой недостаточности. Определения ОПЛ и ОРДС почти полностью совпадают, за исключением того, что отношение Pa02/Fio2 при ОПЛ оказывается < 300. Компьютерная томография легких при ОРДС выявляет весьма гетерогенное поражение с участками уплотнения (консолидации), участками рекрутируемого легочного коллапса и участками нормальной легочной ткани. При ОРДС легкие, по сравнению со здоровыми, следует считать не жесткими, а маленькими.
Патоморфологическая картина ОРДС состоит из двух фаз, и сам процесс может разрешиться на любой из них. Первая фаза характеризуется интенсивным воспалительным ответом, приводящим к повреждению альвеол и эндотелия, усилению сосудистой проницаемости и повышению содержания воды в легких. Эта фаза длится 7-10 дней и переходит в фазу выраженного фиброза (фаза 2). Различают легочный и внелегочный варианты ОРДС. Легочный ОРДС возникает вследствие непосредственного поражения легких, например, при аспирации, инфекционной пневмонии, травме (ушиб легкого или проникающее ранение грудной клетки), утоплении или жировой эмболии. При внелегочном ОРДС первичному поражению подвергаются другие органы, как это бывает, например, при септическом синдроме, множественной травме, ожогах, шоке, гипоперфузии и остром панкреатите.
Повреждение легких, обусловленное ИВЛ
В связи с тем, что при ОРДС повреждение легких носит гетерогенный характер, в них имеются участки с нормальной растяжимостью, которые с большой вероятностью могут быть травмированы при ИВЛ. Для того чтобы избежать такой травмы, пиковое альвеолярное давление (давление конечно-инспираторного плато) не должно превышать 30 см вод. ст. Для поддержания славшихся альвеол в раскрытом состоянии после рекрутирования рекомендуется применение ПДКВ. Пиковое альвеолярное давление ограничивают для профилактики избыточного растяжения легких, в то время как адекватный уровень ПДКВ поддерживают для того, чтобы избежать повреждения нестабильных участков легких, вызываемого их попеременным спадением и раскрытием.
1. Если длительность ИВЛ превышает 24 ч, следует рассмотреть все возможные причины зависимости пациента от респиратора. Особенно это касается больных, у которых первые попытки отключения от аппарата оказались безуспешными. Устранение всех препятствий со стороны как дыхательной, так и прочих систем, должно являться составной частью тактики восстановления самостоятельного дыхания и прекращения ИВЛ.
2. Больные, которым ИВЛ была начата в связи с дыхательной недостаточностью, должны быть проверены на соответствие формальным критериям допустимости отключения от аппарата: наличие регресса основной причины дыхательной недостаточности; адекватная оксигенация (например, Pac^/Fioa <150—200; потребность в ПДКВ £ 5-8 см вод. ст.; Fi02 0,4-0,5); приемлемый уровень рН (например, > 7,25); стабильность гемодинамических показателей при отсутствии активной ишемии миокарда и клинически значимой артериальной гипотензии (например, полное отсутствие потребности в таких вазопрессорах, как допамин или добутамин, или незначительная потребность в них, например < 5 мкг/кг/мин); способность инициировать вдох. Решение о применимости этих критериев должно быть индивидуализировано. Некоторые больные, не отвечающие вышеприведенным критериям, например страдающие хронической гипоксемией, могут, тем не менее, быть готовыми к отключению от аппарата.
3. Оценку готовности больного к прекращению ИВЛ, начатой в связи с дыхательной недостаточностью, следует выполнять на фоне самостоятельного дыхания, а не на фоне существенной респираторной поддержки. Первоначальное пробное отключение больного от респиратора и короткий период самостоятельного дыхания должны быть использованы для решения вопроса о целесообразности выполнения полноценного теста на переносимость самостоятельного дыхания. Критериями адекватности самостоятельного дыхания в процессе пробного отключения больного от респиратора являются удовлетворительные показатели газообмена, нормальный паттерн дыхания, стабильность гемодинамики и субъективный комфорт. Если больной удовлетворительно переносит тест отключения от респиратора и обеспечивает самостоятельное дыхание на протяжении 30-120 мин, следует рассмотреть вопрос об окончательном прекращении ИВЛ.
Решение об удалении искусственных дыхательных путей у больного, которого удалось успешно отключить от респиратора, должно приниматься после оценки проходимости естественных дыхательных путей и состояния защитных рефлексов.
Если больной, которому ИВЛ выполнялась в связи с дыхательной недостаточностью, не выдержал пробного самостоятельного дыхания, следует выявить причину этой неудачи. Если причина оказалась обратимой, то после ее устранения следующие попытки отключения больного от респиратора предпринимают через каждые 24 ч.
Неудачные попытки пробного отключения от респиратора должны сопровождаться возобновлением стабильной, не вызывающей утомления, комфортной дыхательной поддержкой.
У пациентов хирургического профиля тактика искусственной вентиляции, введения анестетиков и седативных препаратов должна обеспечивать возможность скорейшей экстубации.
Необходимо разрабатывать протоколы процедур восстановления самостоятельного дыхания для специалистов неврачебных специальностей и внедрять эти протоколы в отделениях интенсивной терапии. Необходимо также разрабатывать и внедрять правила оптимизации седативной терапии для больных, которым выполняется ИВЛ.
9. Вопрос о целесообразности трахеостомии следует решать по истечении первичного периода стабилизации состояния больного после начала ИВЛ, когда становится очевидным, что пациенту потребуется пролонгированная искусственная вентиляция легких. Трахеостомия должна быть произведена, если существует высокая вероятность того, что больной получит все те преимущества, которые ожидают от этой процедуры. Явную пользу от ранней трахеостомии могут получить следующие пациенты: те, которым требуется мощная седация для подавления реакции на трансларингеальную интубационную трубку; больные с нарушенной механикой дыхания (что часто проявляется учащением дыхания), у которых риск перегрузки дыхательных мышц может уменьшиться благодаря низкому сопротивлениею трахеальной канюли,* больные, которые получат несомненную психологическую пользу от возможности принимать пищу через рот, артикулировать речь и пользоваться большей свободой движений; больные, у которых увеличение подвижности может существенно улучшить результаты физиотерапевтического лечения и лечебной физкультуры.
10. Пациента, которому потребовалась длительная ИВЛ в связи с дыхательной недостаточностью, до окончания трех месяцев, в течение которых предпринимались настойчивые попытки отключения от респиратора, нельзя рассматривать как пожизненно зависимого от респиратора, если не имеется достоверных признаков необратимого заболевания (например, высокого повреждения спинного мозга, бокового амиотрофического склероза).
Практические врачи, занимающиеся интенсивной терапией критических состояний, должны быть знакомы с учреждениями в своей местности или с соответствующими отделениями в своем госпитале, где проводится лечение больных, хронически зависимых от респиратора. Кроме того, полезно регулярно читать экспертные оценки, публикуемые этими учреждениями (если они это делают). По достижении*стабильного состояния больные, которых не удалось отключить от респиратора, должны быть переведены из отделения интенсивной терапии в такие лечебные учреждения, где успешно занимаются проблемами зависимости от респиратора.
Процесс восстановления самостоятельного дыхания после длительной ИВЛ должен быть постепенным, основанным на прогрессирующем увеличении длительности периодов пробного отключения от респиратора.
ПУНКТЫ ДЛЯ ЗАПОМИНАНИЯ
- Главным предпосылкой для перехода к восстановлению самостоятельного дыха-' ния является исчезновение показаний к проведению ИВЛ.
- Предпринимать попытку восстановления самостоятельного дыхания можно только в том случае, если ИВЛ обеспечивает нормальный газообмен при минимальном содержании кислорода в дыхательной смеси и невысоком уровне вентиляторной поддержки.
- Самым надежным предиктором успешного отключения респиратора является индекс частого поверхностного дыхания. Если величина индекса не превышает 100, то вероятность успеха высока; величина индекса больше 100 говорит о высокой вероятности неудачи.
- Независимо от подхода, используемого для восстановления дыхания, обязательными условиями являются разумное сочетание нагрузки и отдыха, а также обеспечение адекватного сна и питания.
- Наименее успешные.результаты восстановления дыхания отмечены при использовании SIMV.
- Использование формальных протоколов и процедур способствует ускорению процесса восстановления самостоятельного дыхания.
- Решение вопроса о целесообразности экстубации не зависит от решения вопроса о возможности прекращении ИВЛ.
- Основной причиной неудач при пробных сеансах самостоятельного дыхания является доведение больного до состояния утомления.
- Наиболее частыми причинами неудач при попытке восстановить самостоятельное дыхание являются ауто-ПДКВ, увеличение работы дыхания, левожелудоч-ковая недостаточность, электролитные нарушения, лихорадка, недостаточное пихание и техническое несовершенство аппаратуры.
Неспособность пациента восстановить самостоятельное дыхание может быть обусловлена физиологическими причинами; часть этих препятствий поддаются устранению, но есть и такие, которые невозможно преодолеть,
Утомление пациента
Одна из самых крупных ошибок, совершаемых врачами в процессе восстановления самостоятельного дыхания,— это доведение больного до состояния глубокого утомления. Неизвестно, действительно ли в таких случаях развивается истинная усталость дыхательных мышц, Но истощение сил, которое наблюдается у некоторых больных, приводит к замедлению процесса восстановления дыхания. Как упоминалось выше, следует избегать развития утомления. Критерии, позволяют определить, в какой именно момент надо прекращать сеанс самостоятельного дыхания. Необходимо обеспечить контроль параметров, свидетельствующих о развитии стресса,— частоты дыхания, дыхательного объема, частоты сердечных сокращений и артериального давления. Предоставление больному отдыха является ключевым пунктом любой долговременной программы восстановления дыхания
Основные- причины неудач при восстановлении самостоятельного дыхания
- Утомление
- Ауто-ПДКВ
- Избыточная работа дыхания
- Недостаточное питание
- Избыточное питание
- Левожелудочковая недостаточность
- Снижение содержания магния и фосфатов в крови
- Инфекция/лихорадка
- Полиорганная недостаточность
- Технические ограничения
- Работа дыхания
Хотя работа дыхания является малодостоверным предиктором, тем не менее избыточная нагрузка на дыхательные мышцы может стать главной причиной, по которой больной не выдерживает пробного отключения от респиратора. Усилия, затрачиваемые больным для осуществления дыхания, возрастают при увеличении сопротивления дыхательных путей и снижении растяжимости. Аэрозоли бронходилататоров, санация бронхов и нормализация жидкостного баланса помогают нормализовать растяжимость, сопротивление и работу дыхания.
Ауто-ПДКВ
При выполнении долговременных программ восстановления самостоятельного дыхания у больных с хроническими заболеваниями легких ауто-ПДКВ становится проблемой номер один. При ауто-ПДКВ повышается градиент давления, необходимый как для срабатывания триггера, так и для осуществления спонтанного вдоха. Восстановить нарушенный баланс между альвеолярным давлением и давлением в контуре респиратора можно, обеспечив постоянное положительное давление в дыхательных путях (СРАР). Как правило, уровня СРАР 5-10 см вод. ст. оказывается достаточно. Критерием адекватности уровня СРАР служат видимые усилия пациента. Если СРАР или PEEP адекватно уравновешивают ауто-ПДКВ, то уменьшается выраженность показателей стресса — напряжения, учащенного дыхания, тахикардии. У больных, запускающих вдох респиратора, частоты самостоятельного и аппаратного дыхания уравниваются. Для точного титрования величины постоянного положительного давления в дыхательных путях можно использовать результаты измерения давления в пищеводе, но в клинических условиях контроль пищеводного давления применения не нашел.
Нутриционный статус/ электролитный баланс
Нарушение электролитного баланса приводит к мышечной слабости. Функция дыхательных мышц особенно сильно нарушается при снижении содержания в крови калия, магния, фосфата и кальция. Адекватное питание способствует улучшению прогноза. При этом следует всячески избегать гипералиментации, так как избыточное потребление углеводов приводит к увеличению продукции двуокиси углерода.
Инфекция/ лихорадка/ полиорганная недостаточность
Недостаточность органов и систем может препятствовать восстановлению самостоятельного дыхания. При лихорадке и инфекции увеличивается потребление кислорода и продукция углекислого газа, что приводит к росту дыхательного драйва.
Левожелудочковая недостаточность
Особого внимания у больных с сердечно-сосудистыми заболеваниями заслуживает левожелудочковая недостаточность, плохо поддающаяся лечению. Между давлением в дыхательных путях и состоянием гемодинамики может существовать хрупкое равновесие, которое легко нарушается из-за снижения среднего давления в дыхательных путях во время пробных отключений больного от респиратора. У таких больных во время попыток отключения может быстро развиться отек легких. У некоторых больных перевод на самостоятельное дыхание сопровождается возникновением ишемии миокарда. Оптимизация состояния сердечно-сосудистой системы является необходимым условием успешного отключения больного от аппарата.
Технические ограничения
Интубирован трубкой малого диаметра, то полезным может оказаться использование вентиляции с поддержкой вдохов давлением.
Избыточная работа дыхания при использовании постоянного положительного давления в дыхательных путях» в особенности при применении аппаратов ранних поколений, или увеличение работы дыхания, обусловленное малым диаметром интубационной трубки, могут препятствовать успешному восстановлению самостоятельного дыхания. Если респираторы последних поколений недоступны, то лучше использовать систему СРАР постоянного потока, чем аппарат ИВЛ.
Хроническая зависимость от респиратора
В некоторых случаях, несмотря на выполнение всех методических требований, так и не удается отказаться от респираторной поддержки. Невозможность отключить больного от респиратора может быть обусловлена выраженностью поражения легких или нервно-мышечного аппарата дыхания. Однако, прежде чем объявить больного пожизненно зависимым от респиратора, необходимо попытаться устранить все факторы, препятствующие восстановлению самостоятельного дыхания. Некоторые больные из этой категории могут быть переведены на неинвазивную ночную вентиляцию под положительным давлением, в то время как другим может потребоваться постоянная инвазивная респираторная поддержка.
Отключение больного от респиратора необязательно должно сопровождаться экс-тубацией. Для успеха экстубации требуется, чтобы у пациента присутствовали защитные рефлексы и способность откашливать мокроту, а также отсутствовала обструкция дыхательных путей на глубине расположения интубационной трубки. В большинстве случаев экстубация выполняется сразу вслед за отключеним больного от респиратора. Однако в некоторых случаях после возобновления самостоятельного дыхания требуется оставить интубационную трубку в дыхательных путях для поддержания их проходимости и обеспечения возможности санации трахео-бронхиального дерева. Как правило, если больной может дышать самостоятельно, он оказывается способен и откашливать мокроту — при условии, что она не слишком обильная и вязкая. Главным осложнением после экстубации является обструкция дыхательных путей. После отсасывания секрета из трахеи и ротоглотки можно выпустить воздух из манжетки интубационной трубки и оценить поток воздуха, проходящего мимо трубки. Аускультация боковых поверхностей шеи позволяет оценить выраженность такой утечки. Если поток газа мимо трубки мал, то высока вероятность развития обструкции дыхательных путей после экстубации. Для того чтобы подготовить такого больного к экстубации, может потребоваться проведение короткого курса стероидной терапии, а в момент экстубации рядом должен находиться персонал, владеющий методикой интубации трахеи на случай, если потребуется реинтубация
Неинвазивная вентиляция легких
У больных с ограниченнымм дыхательными резервами или хроническим заболеванием легких после экстубации может потребоваться неинвазивная вентиляция легких под положительным давлением (НВПД). Необходимость в ней может сохраняться в течение нескольких дней. Некоторым больным НВПД облегчает переход от ин-вазивной ИВЛ к самостоятельному дыханию. В случаях, когда пациента не удается отключить от аппарата, но способность к самостоятельному дыханию постепенно восстанавливается, имеет смысл сначала попробовать неинвазивную вентиляцию, а уже потом решать вопрос о трахеостомии.