Поиск по сайту
Наш блог
Это странная ситуация: вы соблюдали все меры предосторожности COVID-19 (вы почти все время дома), но, тем не менее, вы каким-то образом простудились. Вы можете задаться...
Как диетолог, я вижу, что многие причудливые диеты приходят в нашу жизнь и быстро исчезают из нее. Многие из них это скорее наказание, чем способ питаться правильно и влиять на...
Овес-это натуральное цельное зерно, богатое своего рода растворимой клетчаткой, которая может помочь вывести “плохой” низкий уровень холестерина ЛПНП из вашего организма....
Если вы принимаете витаминные и минеральные добавки в надежде укрепить свое здоровье, вы можете задаться вопросом: “Есть ли лучшее время дня для приема витаминов?”
Ты хочешь жить долго и счастливо. Возможно, ты мечтал об этом с детства. Хотя никакие реальные отношения не могут сравниться со сказочными фильмами, многие люди наслаждаются...
Приседания и выпады-типичные упражнения для укрепления мышц нижней части тела. Хотя они чрезвычайно распространены, они не могут быть безопасным вариантом для всех. Некоторые...

Ученые из Стэнфордского университета разработали программу предсказывающую смерть человека с высокой точностью.

Глава Минздрава РФ Вероника Скворцова опровергла сообщение о падении доходов медицинских работников в ближайшие годы. Она заявила об этом на встрече с журналистами ведущих...

Федеральная служба по надзору в сфере здравоохранения озвучила тревожную статистику. Она касаются увеличения риска острой кардиотоксичности и роста сопутствующих осложнений от...

Соответствующий законопроект внесен в палату на рассмотрение. Суть его заключается в нахождении одного из родителей в больничной палате бесплатно, в течении всего срока лечения...
В отношении патогенеза базилярной и вестибулярной мигрени интересен тот факт, что редкая периодическая атаксия II типа, обусловленная мутацией в гене 19р13, кодирующем кальциевые каналы, сочетается в некоторых семьях с геми-плегической мигренью, причиной которой также служит мутация в сегменте 19р13 (Ophoff et al., 1996). Кроме того, центральные глазодвигательные нарушения в межприступньш период, как и при периодической атаксии, могут свидетельствовать о том, что при вестибулярной мигрени, возможно, имеется наследственная патология нейронов ядер ствола мозга, обусловленная, например, дефектом ионных каналов. Функциональная недостаточность нейронов ствола мозга обсуждается и в качестве патогенетического механизма мигрени без ауры. Как показали эксперименты на животных, при этой преимущественно нейроваскулярной головной боли, в происхождении которой ведущую роль играют трой-нично-сосудистая система и нейрогенное (асептическое) воспаление сосудистой стенки, регулятором мозгового кровотока служит голубоватое место в мосту — основное ядро норад-ренергической системы (Goadsby, 2000). Кроме того, важную роль играют, по-видимому, серотонинергические дорсальные ядра шва ствола мозга. Исследования с использованием позитронно-эмиссионной томографии показали, что эта область и дорсальная часть моста с голубоватым местом активируются во время приступа мигрени без ауры (Weiller et al., 1995). Однако эти стволовые ядра остаются активированными тотчас после купирования мигренозного приступа, но не в межприступный период. Медикаментозное лечение воздействует на разные звенья тройнично-сосудистой системы и нейрогенного воспаления.
Лечение
Принципы купирования и профилактики приступов те же, что при мигрени с аурой, хотя действенность этих методов в отношении головокружения и сопутствующей головной боли разная. При приступах, длящихся 45 мин или более, пока-зано раннее назначение противорвотных средств (например, метоклопрамида, домперидона) в сочетании с НПВС (например, ибупрофеном, диклофенаком), анальгетиками (аспирином в виде растворимых таблеток или парацетамолом в виде ректальных свечей) или алкалоидами спорыньи (эрго-тамином). При мигрени без ауры хорошо помогают трипта-ны — избирательные стимуляторы 5-НТ1В- и 5-НТ1Е)-рецеп-торов сосудов. Мигрень с аурой входит в число относительных противопоказаний к применению триптанов из-за риска возникновения инфаркта миокарда или инсульта вследствие спазма артерий. Тем не менее в отдельных случаях триптаны, судя по сообщениям, благоприятно влияют на приступы головокружения.
Препаратом выбора для профилактики мигрени считается Р-адреноблокатор метопролол длительного действия; его назначают в суточной дозе примерно 100 мг на срок около 6 мес. К препаратам резерва относятся вальпроевая кислота, 600—1200 мг/сут, и ламотригин, 50—100 мг/сут.
Неэффективное лечение
Наркотические анальгетики, вестибулолитические средства (дименгидринат) или противосудорожные препараты (кар-бамазепин, фенитоин или примидон) не эффективны.
Дифференциальный диагноз и отдельные клинические ситуации
Базилярную и вестибулярную мигрень бывает трудно отличить от преходящей ишемии мозга, болезни Меньера и вестибулярной пароксизмии. В ряде случаев диагноз можно поставить только ex juvantibus. Обсуждается существование переходных и смешанных форм, а также сходство патогенетических механизмов, особенно болезни Меньера и вестибулярной мигрени. Отсутствие четких дифференциально-диагностических критериев приводит к гипердиагностике болезни Меньера. Этим можно объяснить значительную разницу в распространенности мигрени у больных с классической и вестибулярной формами болезни Меньера — 22 и 81% соответственно (Rassekh and Harker, 1992). Недавнее исследование, в ходе которого были опрошены 78 больных с односторонней или двусторонней болезнью Меньера, показало, что распространенность мигрени (с аурой и без ауры) при болезни Меньера составляет 56%, тогда как у здоровых людей того же возраста — 25% (Radtke et al., 2002). Эти данные свидетельствуют либо о патогенетической связи между этими заболеваниями, либо о низкой специфичности их диагностических критериев.
Поскольку у больных с идиопатическим доброкачественным позиционным головокружением мигрень встречалась, согласно ретроспективному исследованию (Ishiyama et al., 2000), в 3 раза чаще, чем у больных с посттравматическим доброкачественным позиционным головокружением, предположили, что мигрень сопровождается преходящим нарушением функции внутреннего уха (например, вследствие спазма сосудов), что и вызывает приступы позиционного головокружения. Для их лечения применяют те же позиционные маневры, что и при идиопатическом доброкачественном позиционном головокружении.
Для редкой периодической атаксии II типа также характерны приступы головокружения с центральными глазодвигательными нарушениями, сохраняющимися и между приступами (Griggs and Nutt, 1995); в этих случаях можно с успехом использовать ацетазоламид и 4-аминопиридин.
Преходящая ишемия мозга в вертебробазилярной системе, тромбоз базилярной артерии и кровоизлияние в ствол мозга и мозжечок помимо головокружения сопровождаются головной болью шейно-затылочной локализации. Эти состояния необходимо исключать прежде всего. При тромбозе базилярной артерии и кровоизлиянии в ствол мозга симптоматика обычно нарастает быстро: возникает спутанность сознания, а затем и кома, прогрессируют нарушения функции черепных нервов, парезы или расстройства чувствительности в конечностях. Расслаивание позвоночной артерии может развиться как самопроизвольно, так и в результате черепно-мозговой травмы или мануальной терапии. Характерны боль в затылке и в шее, чувство давления в шее, головокружение и другие стволовые симптомы. Поскольку ишемия ствола мозга развивается при многих угрожающих жизни заболеваниях, хотя и посредством разных патогенетических механизмов, особенно важно оценить вероятность этого опасного явления уже при первом или первых трех приступах мигрени, чтобы незамедлительно назначить соответствующее обследование — МРТ, КТ, УЗИ.
Анамнез
Базилярная мигрень характеризуется приступами головокружения в сочетании с различными стволовыми симптомами, со статической и с динамической атаксией, а также расстройствами зрения. Во время приступа или сразу после него возникает ощущение тяжести или боль в затылке, тошнота и рвота. Поскольку все проявления приступа усиливаются при движении, больные стремятся оставаться неподвижными.
Клиническая картина и течение
Если приступы головокружения в сочетании со стволовыми симптомами, с нарушением сознания, психомоторной заторможенностью или неустойчивостью настроения называют базилярной мигренью, то приступы, проявляющиеся одним головокружением или головокружением и расстройствами слуха, относят к вестибулярной мигрени. На долю последней приходится 75% всех случаев сочетания головокружения и мигрени (Dieterich and Brandt, 1999). Диагностировать вестибулярную мигрень трудно, особенно в отсутствие головной боли (примерно 30% случаев; Dieterich and Brandt, 1999). Диагноз поставить проще, если приступы всегда или почти всегда сменяются ощущением тяжести в затылке или головной болью и если в анамнезе или у близких родственников имеются другие формы мигрени (примерно 50% случаев; Dieterich and Brandt, 1999). На мигренозный характер головокружения может указывать свето- и звукобоязнь, усиление симптомов при физической нагрузке, усталость после приступа и поли-
урия. Продолжительность приступов вестибулярной мигрени существенно различается и составляет от нескольких секунд или минут до нескольких часов или дней (Cutrer and Baloh, 1992; Dieterich and Brandt, 1999; Neuhauser et al., 2001). В отличие от других форм мигрени, при вестибулярной мигрени в межприступный период более чем у 60% больных отмечаются легкие центральные глазодвигательные нарушения — например, установочный нистагм, нарушение плавных следящих движений глаз, спонтанный нистагм (вертикальный или горизонтальный) или центральный позиционный нистагм (Dieterich and Brandt, 1999). Характерны повышенная возбудимость вестибулярного аппарата и склонность к укачиванию, особенно во время приступа (Cutrer and Baloh, 1992). Механизм этих нарушений тот же, что и у свето- и зву-кобоязни, — повышенная возбудимость чувствительных нейронов, в частности волосковых клеток.
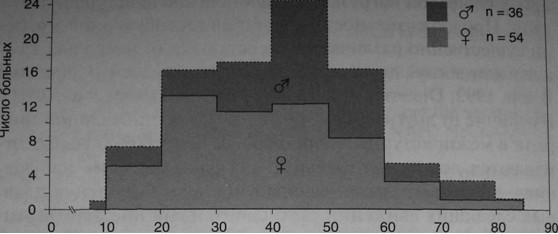
Базилярную мигрень впервые описал Бикерстафф в 1961 г. как заболевание подростков, преимущественно девушек (Bickerstaff, 1961). Ретроспективные исследования, однако, показали, что базилярная и вестибулярная мигрень возможны в любом возрасте, но чаще она возникает между 20 и 60 годами (Dieterich and Brandt, 1999; Neuhauser et al., 2001). У женщин заболевание начинается в среднем примерно в 38 лет, у мужчин — в 42 года (рис. 3.8). Женщины болеют в 1,5 раза чаще.
По данным амбулаторных отделений, специализирующихся на лечении головокружения, на долю базилярной и вестибулярной мигрени приходится 7—9% всех случаев головокружения (Dieterich and Brandt, 1999; Neuhauser et al., 2001). Распространенность их не известна, но, без сомнения, она уступает таковой мигрени без ауры. Последняя составляет 12—14% в год среди женщин детородного возраста и 7—8% в год среди мужчин. Женщины болеют в 2—3 раза чаще. ЩУ детей приступы вестибулярной мигрени без головной боли невозможно отличить клинически от доброкачественного пароксизмального головокружения детского возраста, которое считается эквивалентом мигрени. Оно начинается в возрасте от 1 года до 4 лет, проявляется приступами продолжительностью не более нескольких минут и самопроизвольно исчезает через несколько лет.
Заболеваемость базилярной и вестибулярной мигренью в зависимости от возраста (на примере 90 больных: 54 женщины и 36 мужчин). Первые приступы головокружения могут появиться в любом возрасте, но обычно они начинаются в период с 20 до 60 лет, и пик заболеваемости приходится на возраст от 40 до 50 лет (Dieterich and Brandt, 1999).
Клиническая картина, течение, патогенез и принципы лечения
Определить причину центрального вестибулярного головокружения отчасти можно по его длительности:
короткие приступы спонтанного или позиционного головокружения (от нескольких секунд или минут до нескольких часов) характерны для преходящей ишемии ствола мозга и мозжечка, базилярной или вестибулярной мигрени, пароксизмальных стволовых синдромов с атаксией и дизартрией при рассеянном склерозе или для вестибулярной эпилепсии (редко);
длительные приступы спонтанного или позиционного головокружения (от нескольких часов до нескольких дней), обычно в сочетании с нарушениями стволовых функций, могут быть следствием поражения ствола мозга (инфаркт, кровоизлияние, демиелинизация) или, редко, затяжного приступа базилярной мигрени;
стойкое позиционное, реже спонтанное головокружение (от нескольких дней до нескольких недель) в сочетании с неустойчивостью обычно обусловлено хроническим двусторонним повреждением ствола мозга или мозжечка, например при синдроме Арнольда—Киари (нистагм, направленный вниз) или инфаркте, кровоизлиянии и опухоли с локализацией в парамедианных отделах варолиева моста и
(Шпродолговатого мозга или варолиева моста и среднего мозга (нистагм, направленный вверх).
Классификация центральных вестибулярных синдромов по компонентам вестибулоокулярного рефлекса
Для простоты изложения центральные вестибулярные синдромы можно классифицировать по поврежденному компоненту вестибулоокулярного рефлекса.
Нарушение горизонтального вестибулоокулярного рефлекса
Синдромы, обусловленные нарушением горизонтального вестибулоокулярного рефлекса, редки. Примером может слу-fm доброкачественное позиционное головокружение при поражении латерального полукружного канала (Baloh et al., 1993). Насколько нам известно, расстройства горизонтального вестибулоокулярного рефлекса на уровне центральных вестибулярных образований бывают только при поражениях области входа преддверно-улиткового нерва в продолговатый мозг, медиальных или верхних вестибулярных ядер и соседних с ними интеграторов горизонтальных движений глаз — ядра Марбурга (nucleus praepositus hypoglossi) и парамедианной ретикулярной формации моста (рис. 3.3 и 3.4). При этом отмечаются также снижение реакции на калорическую пробу на стороне поражения, горизонтальное отклонение взора, пошатывание в сторону поражения и промахивание при указательной пробе в сторону отклонения субъективной прямой. Эти симптомы очень напоминают острое поражение периферического отдела вестибулярного анализатора при вестибулярном нейроните, поэтому их называют вестибулярным псевдонейронитом. В большинстве случаев имеется горизонтально-ротаторный нистагм. Редкость изолированного нарушения горизонтального вестибулоокулярного рефлекса объясняется частичным перекрытием зон, отвечающих за горизонтальный и торсионный вестибулоокулярный рефлексы. Так что гораздо чаще встречаются сочетанные нарушения. Основными причинами описанных нарушений служат очаги демиелинизации и инфаркта в области вестибулярных ядер или внутристволовой части корешка преддверно-улиткового нерва. Если поражение выходит за пределы вестибулярных ядер, присоединяются другие стволовые симптомы. Поскольку в большинстве случаев причиной служит одностороннее повреждение ствола мозга, прогноз благоприятный, так как утраченные функции компенсируются противоположной стороной за несколько дней или недель. Центральные компенсаторные процессы можно ускорить присоединением на раннем этапе вестибулярной гимнастики.
Причиной нарушения вертикального вестибулоокулярного рефлекса считают поражение одного из следующих трех отделов головного мозга: парамедианных участков продолговатого мозга или продолговатого мозга и варолиева моста; варолиева моста и среднего мозга с захватом прилежащей ножки мозжечка; клочка мозжечка.
Нистагм, направленный вниз, не подавляется фиксацией взора, часто бывает приобретенным, характеризуется направлением быстрой фазы вниз, усиливается при взгляде в стороны и при запрокидывании головы, имеет в ряде случаев ротаторный компонент и сопровождается осциллопсией и вестибулярно-мозжечковой атаксией с пошатыванием назад и промахиванием вверх при указательной пробе (Baloh and Spooner, 1981; Dieterich et al., 1998). Нарушения обычно бывают стойкими. Отдельные признаки непостоянны, поскольку помимо основного патогенетического механизма — дисбаланса афферентации от отолитовых органов — существуют, вероятно, и другие, например асимметричное нарушение функции нейронального интегратора движений глаз и стволового генератора саккад (Glasauer et al., 2003). Нистагм, направленный вниз, часто бывает вызван двусторонним поражением клочка или околоклочка (например, вследствие интоксикации противосудорожными препаратами) либо поражением, локализующимся в дне IV желудочка (Baloh and Spooner, 1981; Zee et al., 1981). Таким образом, он чаще имеет лекарственную или наследственную этиологию: у 25% больных имеются нарушения затылочно-атланто-осевого сочленения (синдром Арнольда—Киари), у 20% — мозжечковая дегенерация. Реже причиной нистагма, направленного вниз, бывает рассеянный склероз. Нистагм, направленный вниз, может быть также обусловлен парамедианным поражением продолговатого мозга (Сох et al., 1981), кровоизлиянием, инфарктом или опухолью. У обезьян (но не у людей) описан нистагм, направленный вниз, при поражении верхнего отдела продолговатого мозга на уровне рострального ядра Мар-бурга, nucleus praepositus hypoglossi (DeJong et al., 1980).
Нистагм, направленный вверх, встречается реже нистагма, направленного вниз. Он не подавляется фиксацией взора, быструю фазу, направленную вверх, сопровождается арушением вертикальных плавных следящих движений, сциллопсией, неустойчивостью с падением назад и прома-ванием вниз при указательной пробе (Janssen et al., 1998; Iterichetal., 1998).
С одной стороны, согласно патологоанатомическим исслеованиям, большинство случаев острого развития нистагма, аправленного вверх, обусловлено поражением нейронов парамедианного пучка продолговатого мозга (Buttner-Ennever etal., 1989) поблизости от вставочного ядра, или ядра Стадерии, самого каудального из nuclei perihypoglossi, выполняюего, возможно, роль интегратора вертикальных движений лаз (Janssen et al, 1998; Baloh and Yee, 1989; Ranalli and Sharpe, 1988). С другой стороны, были сообщения о поражениях в арамедианной зоне покрышки варолиева моста и среднего мозга, верхней ножке мозжечка и, вероятно, в передней час-
ти червя (Nakada and Remler, 1981; Kattah and Dagi, 1990). Симптомы держатся, как правило, несколько недель и не бывают постоянными. Из-за увеличивающейся амплитуды движений глаз обычно возникает мучительная осциллопсия, нарушающая зрение. Нистагм, направленный вверх и обуслов-
енный поражением ствола мозга в области варолиева моста среднего мозга, часто сочетается с односторонней или двусторонней межъядерной офтальмоплегией вследствие одновременного поражения медиального продольного пучка. Основные причины нистагма, направленного вверх, — двусторонние поражения при рассеянном склерозе, ишемия или опухоль ствола мозга (рис. 3.5), энцефалопатия Вернике, мозжечковая дегенерация и токсические повреждения мозжечка.
ЬТечение и прогноз зависят от основного заболевания. Симптоматическое лечение нистагма, направленного вверх или вниз, заключается в назначении 4-аминопиридина (Strupp et al., 2003; Kalla et al., 2004), габапентина, 200 мг внутрь 3 раза в сутки, баклофена, 5—15 мг внутрь 3 раза в сутки, или клоназепама, 0,5 мг внутрь 3 раза в сутки (Dieterich et al., 1991; Averbuch-Helleretal.).
булярные ядра (медиальное и верхнее) и контралатераль-ный медиальный продольный пучок к глазодвигательным ядрам и интеграторам вертикальных и торсионных движений глаз в краниальной части среднего мозга — промежуточному ядру и ростральному промежуточному ядру медиального продольного пучка (Brandt and Dieterich, 1994; Dieterich and Brandt, 1992, 1993a). • Выше среднего мозга поднимаются лишь волокна, обеспечивающие восприятие (представление о субъективной зрительной вертикали). Они направляются в заднелатеральные отделы таламуса (Dieterich and Brandt, 1993b) и заканчиваются в теменно-островковой вестибулярной коре в задних отделах островка (Brandt and Dieterich, 1994; Brandt et al., 1994). Пути торсионного вестибулоокулярного рефлекса перекрещиваются на уровне варолиева моста, что имеет важнейшее значение для топической диагностики.
При одностороннем поражении ниже перекреста (на уровне медиальных и верхних вестибулярных ядер продолговатого мозга или периферического отдела вестибулярного аппарата) вертикально-торсионное косоглазие или его отдельные компоненты ориентированы ипсилатерально: глаз на стороне поражения смотрит вниз, голова и субъективная зрительная вертикаль наклонены к очагу поражения. При одностороннем поражении варолиева моста и среднего мозга выше перекреста эти изменения ориентированы контралатерально: противоположный глаз смотрит вниз, голова и субъективная зрительная вертикаль наклонены от очага поражения, что свидетельствует о повреждении медиального продольного пучка или промежуточного ядра. Односторонние поражения выше промежуточного ядра проявляются только нарушением восприятия (отклонением субъективной зрительной вертикали) без сопутствующих глазодвигательных нарушений и наклона головы. Вертикально-торсионное косоглазие при односторонних инфарктах в парамедианных отделах таламуса (наблюдается в 50% случаев) обусловлено одновременным поражением парамедианных отделов краниальной части среднего мозга (промежуточного ядра).
Односторонние поражения заднелатеральных отделов таламуса могут вызвать астазию с умеренным ипси- или контралатеральным отклонением субъективной зрительной вертикали, что указывает на вовлечение вестибулярных ядер таламуса. Эти нарушения обычно исчезают в течение нескольких дней или недель.
Односторонние поражения теменно-островковой вестибулярной коры вызывают умеренное, главным образом контралатеральное отклонение субъективной зрительной вер- тикали, сохраняющееся в течение нескольких дней.
Нарушение восприятия, проявляющееся отклонением субъективной зрительной вертикали, характерно для одностороннего поражения любого участка дуги вестибулооку лярного рефлекса и служит одним из самых чувствительных признаков острого повреждения ствола мозга (отмечается примерно в 90% случаев острых односторонних инфарктов).
При односторонней стимуляции вестибулоокулярного рефлекса изменения будут такими же, как при его угнетении, но направлены они будут в противоположную сторону.
Если острое поражение сопровождается ротаторным нистагмом, его быстрый компонент будет направлен в сторону, противоположную тоническому движению глаз при вертикальном косоглазии и повороту глаз вокруг зрительной оси (Helmchenetal., 1998).
Поражения среднего мозга иногда сопровождаются сложными глазодвигательными нарушениями, при которых расстройства торсионного вестибулоокулярного рефлекса (например, вследствие дисфункции промежуточного ядра) сочетаются с повреждением ядра или корешка глазодвигательного нерва (рис. 3.6). Диагностировать такие нарушения помогает определение отклонения субъективной зрительной вертикали как при бинокулярном, так и при монокулярном зрении, а также измерение поворота глаз вокруг зрительной оси по фотографиям глазного дна (Dichgans and Dieterich, 1995). Центральные вестибулярные нарушения сопровождаются (при бинокулярном зрении) одинаковым для обоих глаз контралатеральным отклонением субъективной зрительной вертикали на 10—20°. При сопутствующем одностороннем поражении глазодвигательного или блокового нервов отклонение субъективной зрительной вертикали для пораженного глаза будет меньшим (или даже направленным в противоположную сторону). Кроме того, глаз на стороне поражения будет смотреть ипсилатерально, тогда как на противоположной стороне может быть направлен контралатерально.
Измерение отклонения субъективной зрительной вертикали для каждого глаза в отдельности позволяет также отличить центральные вестибулярные нарушения от клинически сходных поражений глазодвигательного и блокового нервов. При последних, естественно, не будет бинокулярного отклонения субъективной зрительной вертикали или торсионных движений обоих глаз (Dieterich and Brandt, 1993с). Даже проба Билыиовского (усиление двоения при наклоне головы в сторону парализованной мышцы и его уменьшение при наклоне головы в противоположную сторону) не позволяет, в отличие от измерения отклонения субъективной зрительной вертикали, дифференцировать поражение блокового нерва и вертикально-торсионное косоглазие.Причиной одностороннего поражения проводящих путей торсионного вестибулоокулярного рефлекса нередко бывает инфаркт ствола мозга или парамедианных отделов таламуса с распространением на краниальную часть среднего мозга (Dieterich and Brandt, 1993а, b). Течение и прогноз здесь также зависят от основного заболевания. Можно рассчитывать на значительное, обычно полное восстановление торсионного вестибулоокулярного рефлекса в течение нескольких дней или недель благодаря активизации центральных компенсаторных механизмов на противоположной стороне (Dieterich and Brandt, 1992,1993b)
Причина центрального вестибулярного головокружения — поражение проводящих путей между вестибулярными ядрами продолговатого мозга и глазодвигательными ядрами, интеграторами краниальной части среднего мозга, медиальной зоной мозжечка, таламусом и вестибулярными зонами коры в височно-теменной области (Brandt and Diete-rich, 1995). Головокружение при этом обычно сочетается с различными глазодвигательными расстройствами, нарушениями восприятия и равновесия, то есть входит в состав определенных клинических синдромов, имеющих различную этиологию и позволяющих точно локализовать поражение. В топической диагностике помогает также исследование нистагма (Buttner et al., 1995). Эти синдромы подробно разбираются в настоящей главе. Возникнет головокружение изолированно либо в составе сложного стволового или мозжечкового синдрома, зависит от величины поражения. В качестве сопутствующих головокружению нарушений встречаются ядерные или надъядерные парезы взора и другие признаки поражения ствола мозга (например, латеральныи синдром продолговатого мозга с вертикально-торсионным косоглазием, синдром Горнера, расстройства чувствительности, атаксия, дизартрия и дисфагия).
Центральное вестибулярное головокружение прежде всего обусловлено повреждением путей, обеспечивающих вестибулоокулярный рефлекс. Они идут от лабиринта через вестибулярные ядра продолговатого мозга к ядрам глазодвигательного, блокового и отводящего нервов, а также к надъядерным интеграторам варолиева моста и среднего мозга — ростральному промежуточному ядру медиального продольного пучка и промежуточному ядру (ядру Кахаля) (Brandt and Dieterich, 1994,1995; рис. 3.1). Рефлекторная дуга вестибулоокулярного рефлекса состоит из трех нейронов и обеспечивает содружественные движения глаз при быстрых изменениях положения головы и тела, регулируя тем самым функцию глазодвигательной системы. Часть волокон, обеспечивающих вестибулоокулярный рефлекс, идет в восходящем направлении через заднелатеральные отделы таламуса к вестибулярным зонам коры в височно-теменной области (теменно-островковой зоне, полю 7 и верхней височной извилине), которые отвечают за восприятие движений собственного тела и ориентацию. Нисходящие волокна направляются от вестибулярных ядер в составе медиального и латерального вестибулоспинальных путей к спинному мозгу и обеспечивают регуляцию позы. Кроме того, вестибулярные ядра связаны с медиальной зоной мозжечка и гиппокам-пом.
Таким образом, нарушения вестибулоокулярного рефлекса проявляются не только глазодвигательными расстройствами, но и расстройствами восприятия из-за повреждения вестибулокортикальных связей, а также позными нарушениями вследствие поражения вестибулоспинальных путей.
Причинами центральных вестибулярных нарушений могут быть инфаркт, кровоизлияние, опухоль, очаги демиели-низации либо, реже, патологическое возбуждение при паро-ксизмальных стволовых синдромах (с атаксией и дизартрией, как при рассеянном склерозе) или при вестибулярной эпилепсии. В табл. 3.1 обобщены центральные вестибулярные нарушения при лакунарных и обширных инфарктах с перечислением характерных клинических признаков и повреждаемых артерий.