Поиск по сайту
Кровь — внутренняя среда организма с определенным морфологическим составом и многообразными функциями. Ее по праву можно назвать зеркалом организма. Состав крови:
- форменные элементы: эритроциты, лейкоциты и тромбоциты;
- плазма крови, в состав которой входят белки, ферменты, гормоны, витамины и другие гормональные вещества.
Функции крови:
- дыхательная (снабжение тканей кислородом и перенос углекислого газа от них);
- защитная (выработка антител, фагоцитов);
- обменно-экскреторная (удаление из организма конечных продуктов обмена: мочевины, аммиака и др.);
- питательная (транспортировка глюкозы, белков, жиров);
- функция гемостаза (поддержание в сосудистом русле определенного количества и качества крови);
- физико-химическая (поддержание осмотического равновесия тканей, обмен микроэлементов (кальция, калия, фосфора, натрия), обмен воды);
- нейрогуморальная (выход клеток из костного мозга в кровь под контролем).
Эритроциты, (красные кровяные тельца) составляют основную массу форменных элементов. Срок их жизни — 120 дней. Разрушаются они в селезенке. Основная их функция — транспортировка кислорода.
Уровень эритроцитов в норме составляет 3,9-4,7*1012/л
у женщин и 4-5*1012/л — у мужчин.
Увеличение количества эритроцитов называется эритроцитозом (полиглобулией).
Абсолютный эритроцитоз является следствием усиленного эритропоэза, относительный эритроцитоз наблюдается при сгущении крови (потеря крови, шок, быстрое нарастание отеков, голодание, потеря жидкости). Количество эритроцитов может увеличиваться при постоянном объеме крови при дыхательной недостаточности, опухолях, при постоянных перегрузках (у летчиков, водолазов), у новорожденных в первые три дня жизни. В патологии эритроцитоз бывает при врожденных, приобретенных пороках сердца (митральный стеноз), при выраженной эмфиземе легких, при заболеваниях крови (эритремия). Уменьшение количества эритроцитов в единице объема крови, а в сочетании с уменьшением гемоглобина — анемией. Это железодефицитная анемия (эритроцитов 2,5—3,7*1012/л), злокачественная анемия (эритроцитов 1-1,57*1012/л). Изменение диаметра и формы эритроцитов указывает на патологический процесс. Увеличение размеров эритроцитов бывает при В12-дефицитной анемии, лейкозах, раке кишечника.
Пойкилоцитоз — разные по форме, анизотицоз — разные по величине эритроциты. Определяются при железо-дефицитной, В12-дефицитной, гипопластической анемиях.
Ретикулоциты — молодые эритроциты. В норме они составляют 0,2—1% от всех клеток и являются показателем регенеративной способности костного мозга. Количество их увеличивается при острой постгеморрагической анемии.
Гемоглобин. Это кровяной пигмент, являющийся носителем кислорода; составляет 80% сухого остатка эритроцита. Представляет собой соединение белкового вещества глобина с красящим веществом гемином. Идеальная норма гемоглобина — 166,7 г/л; средняя для мужчин — 140— 160 г/л, у женщин — 120—140 г/л. Увеличение уровня гемоглобина наблюдается при ожогах, после рвоты, у рабочих горячих цехов, при легочно-сердечной недостаточности, некоторых врожденных пороках сердца и др. (гиперхромия).
Снижение уровня гемоглобина (олигохромия) наблюдается при анемии различной этиологии. Встречаются аномальные формы гемоглобина. Гиперхромия — увеличение содержания гемоглобина в одном эритроците. Возможна при увеличении размера эритроцитов (макроциты, мегалоциты), что говорит о дефиците витамина В12. Гипохромия — снижение содержания гемоглобина в одном эритроците; наступает вследствие нарушения процесса образования гемоглобина или снижения количества железа в эритроцитах.
Цветовой показатель — ато соотношение числа эритроцитов и количество гемоглобина в них. В норме он колеблется от 0,85 до 1,1-1,15. При железодефицитной анемии он снижается иногда до 0,4, при анемии В12-дефицитной повышается до 1,3—1,5.
Скорость оседания эритроцитов (СОЭ) остается классическим диагностическим критерием. В норме у женщин СОЭ — 4—15 мм/ч, у мужчин — 4—10 мм/ч и зависит от изменения количества белков в плазме крови. Увеличение глобулинов и фибриногена увеличивает СОЭ, влияет и величина эритроцитов, гемоглобина и др. СОЭ увеличивается при: 1) септических и гнойных процессах; 2) инфекционно-воспалительных заболеваниях; 3) коллагенозах; 4) заболеваниях почек, печени, беременности, раке и др. Замедленная СОЭ несет в себе не менее серьезную информацию, чем увеличенная. Замедленная СОЭ — 3—1 мм/час. Условно можно говорить о замедленной — 3—4 мм/час и резко замедленной — 2—1 мм/час. Замедленная СОЭ — индикатор угнетения функций передней доли гипофиза. В клинической практике наиболее часто встречаются три категории лиц, имеющих замедленную СОЭ:
- после перенесенной вирусной инфекции (после гриппа); это явление временное, преходящее;
- дети и женщины (дети с быстрой утомляемостью, частыми головными болями, с отставанием в физическом развитии, женщины с хронической гинекологической инфекцией, часто сопровождающейся лейкопенией);
- пациенты, длительно получающие кортикостероиды, при эмфиземе легких. Лейкоциты — это белые кровяные тельца с продолжительностью жизни от нескольких часов до двух дней. Они находятся внутрисосудисто, а затем уходят в ткани, где и осуществляют свою функцию: защитную, трофическую и др. Количество их в норме 4—9х109/л. Лейкоцитоз — увеличение количества лейкоцитов в крови больше 9x10 9/л. Наблюдается после приема пищи, мышечной работы, при беременности. В патологии — при острых воспалительных процессах, некоторых инфекционных заболеваниях, инфаркте миокарда, обширных ожогах, злокачественных опухолях, лейкозах и др.
Лейкопения — уменьшение количества лейкоцитов в крови. Отмечается при брюшном тифе, лучевой болезни, вирусных заболеваниях (грипп, корь, вирусный гепатит), бруцеллезе, коллагенозах, после приема некоторых лекарственных препаратов.
В дифференциально-диагностическом значении важно изучение лейкоцитарной формулы (процентное соотношение различных форм лейкоцитов). Лейкоциты, имеющие в протоплазме зернистость, называются грануяоцитами — это яейтрофилы, базофилы, эозинофилы. Лейкоциты, не имеющие зернистости в протоплазме, называются а гранулой, и там и. К ним относятся лимфоциты и моноциты. Отсутствие в формуле крови гранулоцитов (преимущественно нейтрофилов) называется агранулоцитозом.
Агранулоцитоз — плохой прогностический признак. Нейтрофилы составляют 50—70% от всех лейкоцитов. Молодые яейтрофилы: палочкоядерные — 2—5%, юные — 0~1%. Зрелые — сегментоядерные: 51-67%. Нейтрофилы выполняют защитную функцию.
Увеличение молодых форм нейтрофилов обозначается как «сдвиг лейкоцитарной формулы влево. Он наблюдается при воспалительных процессах, лучевой болезни, злокачественной анемии.
Эозинофилы в крови составляют 2—4%. Увеличение эозинофилов в крови называется эозинофилией и встречается при глистной инвазии, крапивнице, аллергозах, бронхиальной астме; уменьшение — при тифе, милиарном туберкулезе.
Базофилы в норме составляют 0,5—1% и участвуют в выработке гепарина, принимают участие в воспалительных и аллергических реакциях. Увеличение их встречается при хроническом миелолейкозе, гипотиреозе, нефрите; уменьшение — при остром лейкозе, гипертиреозах, бруцеллезе.
Лимфоциты в норме у здорового человека — 23—25%. Увеличение их в криви — лимфоцитоз — встречается при инфекционных заболеваниях в фазу выздоровления, эндокринных нарушениях (сахарный диабет), у детей и стариков. Уменьшение количества лимфоцитов — лимфопения — появляется при заболеваниях с повреждением лимфатической системы (лимфосаркома, лимфогранулематоз). Является неблагоприятным признаком при гнойных и септических состояних.
Моноциты в норме составляют 4—8%. Они выполняют защитную функцию, как и нейтрофилы, являются фагоцитами (фагоцитируют обломки клеток и микробов). Увеличение количества моноцитов — моноцитоз — встречается при туберкулезе (диссеминация), в послеинфекционных состояних, при малярии, лимфогранулематозе.
Тромбоциты — кровяные пластинки, безъядерные клетки. Количество их у здоровых людей составляет 1,8— 3,2х10п/л, или 180-320х109/л. Увеличение количества тромбоцитов — тромбоцитоз — определяется при постгеморрагической анемии, злокачественных опухолях, болезнях крови, в последние дни беременности, при спленэктомии, после физической нагрузки. Уменьшение тромбоцитов — тромбоцитопения — бывает при болезни Верльгофа, гипопластической анемии, лучевой болезни^ остром лейкозе, брюшном тифе, коллагенозах и др.
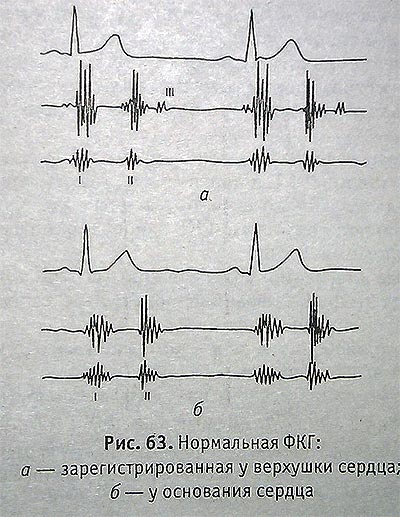
Фонокардиография — метод регистрации звуковых явлений, возникающих в сердце при его работе. Используется в дополнение к аускультации сердца, так как регистрирует звуки, которые не воспринимаются или плохо воспринимаются ухом человека — III и IV тоны, низкочастотные компоненты I и II тонов, низкочастотные шумы. Ухо человека воспринимает только в диапазоне от 20 Гц до 20 кГц.
ФКГ регистрируется в условиях полной тишины, в положении пациента лежа при задержке дыхания на фазе выдоха.
Микрофон ставится на точки проекции клапанов поочередно. Анализ ФКГ и диагностическое заключение по ней проводится только с учетом данных аускультации. Для правильной трактовки ФКГ одновременно с ней синхронно записывается ЭКГ.
Звуковые колебания, возникающие в сердце, записываются в виде кривой — фонокардиограммы с помощью аппарата — фонокрадиографа.
Запись производится чернилами на бумаге или световым лучом на фотобумаге.
Нормальная ФКГ состоит из быстро затухающих колебаний не более 150—200 Гц, отражающих I и II тоны сердца, между которыми располагается прямая линия. На ФКГ кроме I и II тонов иногда записываются III и IV тоны низкочастотных колебаний небольшой амплитуды (3 колебания), следующих один за другим через 0,12-0,18 секунды после П тона и располагающихся до зубца Р синхронной ЭКГ.
В норме интервал от зубца Q синхронно записанной ЭКГ до центра I тона не должен превышать 0,04-0,06 секунды. II тон на ФКГ представлен группой колебаний, появляющихся у окончания зубца Т на ЭКГ.
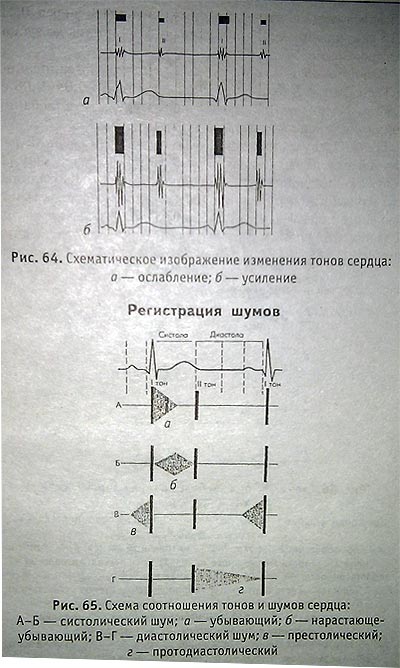
На ФКГ шум представляется группой колебаний различной амплитуды (в зависимости от интенсивности шума), появляющихся во время систолической или диастолической паузы. Систолический шум может занимать часть или всю систолическую паузу, может располагаться между I и II тонами либо сливаться с ними. Например, колебания ромбовидной или веретенообразной формы, образующие систолический шум, не сливаются со II тоном, характерны для стеноза устья аорты.
Схематическое изображение изменения тонов сердца
Схема соотношения тонов и шумов сердца: А-Б — систолический шум; a — убывающий; б— нарастающе-убывающий; В-Г — диастолический шум; в престолический; г — протодиастолический.
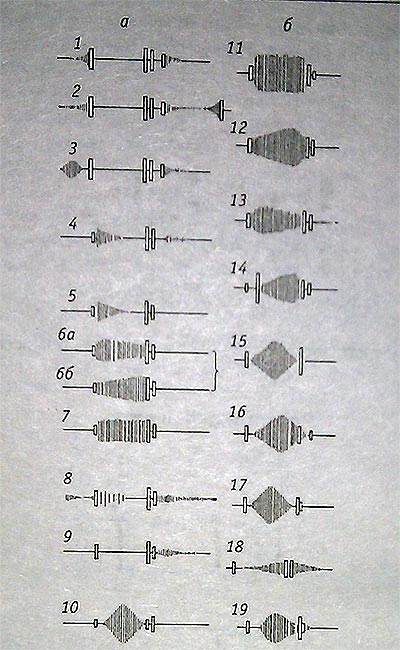
Схема ФКГ при наиболее важных пороках сердца (по Холльдаку и Вольфу): один прямоугльник — тоны, два — расщепленные тоны, вертикальные полосы — шумы сердца; a — приобретенные пороки: 1-3 — митральный стеноз; 4 — стеноз и недостаточность митрального клапана; 5 — легкая митральная недостаточность; 6а, 66, 7 — выраженная митральная недостаточность; 8-9 недостаточность аортальных клапанов; 10 — стеноз устья аорты; 6— врожденные пороки: 11-12 — дефект межжелудочковой перегородки; 13 — дефекты межпредсердной перегородки; 14 — синдром Эйзенменгера; 15 — тетрада Фалло; 16 — изолированный стеноз устья легочной артерии; 17 — стеноз устья аорты; 28 — незаращение Боталлова протока; 19 — стеноз перешейка аорты
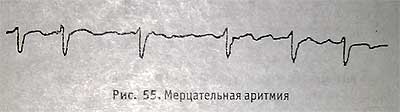
Мерцание предсердий (мерцательная аритмия)
Мерцательная аритмия иначе называется полной, или абсолютной, аритмией. Она возникает при резком повышении возбудимости миокарда и одновременном нарушении проводимости в нем. При этом синусовый узел теряет свою функцию водителя ритма, а в миокарде предсердий возникает масса эктопических очагов возбуждения (до 600— 800 в 1 мин). Поскольку проводимость нарушена, возбуждение не распространяется на все предсердие, а сокращаются отдельные мышечные волокна (мерцание предсердий). К желудочкам проводятся только отдельные импульсы через узел Ашоффа—Тавара, которые сокращаются через разные промежутки времени.
На ЭКГ: зубец Р отсутствует, вместо него регистрируются мелкие волны; желудочковые комплексы QRS регистрируются через неравные промежутки времени. В зависимости от проводящей способности узла Ашоффа—Тавара различают 3 формы аритмии: 1) тахиаритмическую (частота ритма 120—160 в 1 мин); 2) брадиаритмическую (частота ритма не более 60 в 1 мин); 3) нормосистоличес-кую (частота ритма 60—80 в 1 мин).
Мерцательная аритмия наблюдается при пороках сердца (особенно при митральном стенозе), коронарном атеросклерозе, тиреотоксикозе и др. Брадиаритмическая форма клинически не проявляется субъективно. Тахиаритмия сопровождается ощущением сердцебиения, пульс неритмичен, характерно появление дефицита пульса. Задача лечения мерцательной аритмии — перевод ее в нормосистолическую форму.
Трепетание предсердий
Трепетание предсердий — нарушение сердечного ритма, сходного по патогенезу с мерцательной аритмией. В отличие от мерцания при трепетании предсердий число импульсов, возникающих в предсердиях, — не более 250— 300 в 1 минуту, и проводимость через атриовентрикуляр-ный узел чаще, происходит ритмично: проходит каждый второй, третий или четвертый. Иногда проводимость узла все время меняется: то каждый второй, то третий, то четвертый, и тогда сокращения желудочков происходят неритмично.
На ЭКГ: регистрируются вместо нормального предсерд-ного зубца Р высокие волны.
Клинически трепетание предсердий характеризуется сердцебиением при физической нагрузке, психоэмоциональном напряжении.
Мерцание и трепетание желудочков
Мерцание и трепетание желудочков относятся к грозным расстройствам сердечного ритма. Отсутствие полноценной систолы желудочков, сокращение их отдельными мышечными участками вызывает резкое нарушение гемодинамики и быстро приводит к смерти. Оно наблюдается при тяжелом поражении сердечной мышцы: обширных инфарктах миокарда и др. При этих аритмиях пациент теряет сознание, резко бледнеет, пульс и АД не определяются. На ЭКГ: регистрируются беспорядочные деформированные комплексы, на которых трудно различить отдельные зубцы.
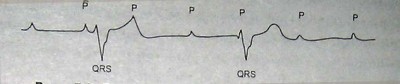
Трепетание предсердий. На ЭКГ хорошо видны крупные предсердные волны
Остановка синусового узла
Прекращение выворотки импульсов в синусовом узле — происходит полная остановка сердца продолжительностью в несколько секунд.
Кроме диагностики аритмий, электрокардиография играет иногда ведущую роль в диагностике различных заболеваний сердца.
Ишемическая болезнь сердца (ИБС) — это наиболее распространенный синдром, в основе которого сердце не получает достаточного количества кислорода вследствие атеросклероза коронарных сосудов.
Недостаток кислорода в мышце сердца называется ишемией.
Клиническими проявлениями ИБС являются:
- стенокардия;
- инфаркт миокарда;
- аритмии сердца;
- постинфарктный кардиосклероз;
- хроническая сердечная недостаточность (ХСН). Электрокардиографические признаки аритмий описаны выше.
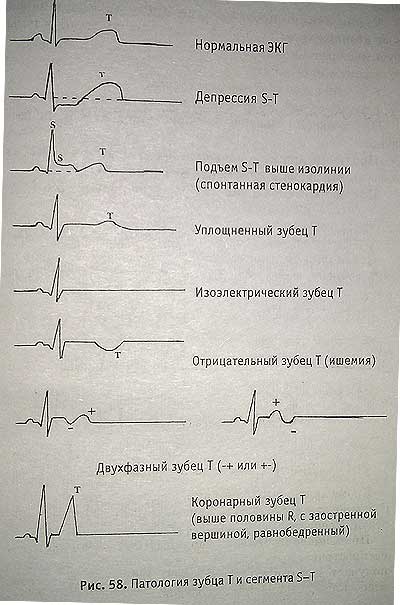
Признаки ишемии миокарда проявляются на ЭКГ изменениями зубца Т и сегмента S-Т
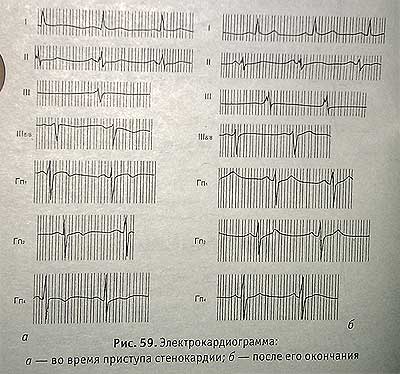
Признаки стенокардии на ЭКГ на рисунке
На ЭКГ: Ш отв. — изоэлектричен Т,
Гр. 1,2,3 — отрицательный Т. После приступа указанные признаки исчезли.
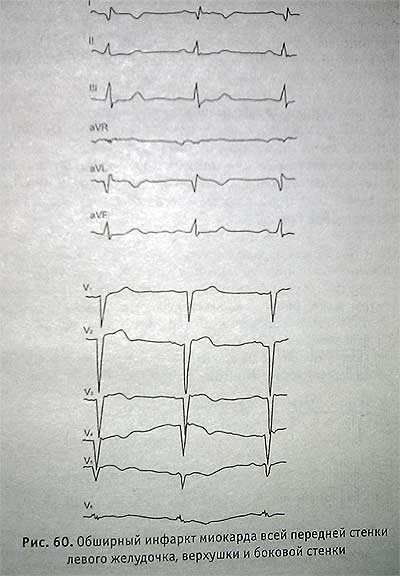
Инфаркт миокарда
Признаки некроза и ишемии. В I, aVl, v 2, 3, 4,5 — глубокий зубец Q, S-T выше изоэлектрической линии и отрицательный зубец Т.
Здесь указаны признаки острого периода инфаркта миокарда, так как S—Т выше изолинии. В подострый период сегмент S—Т приближается к изолинии. В период рубцевания остается глубокий з. Q и отрицательный з. Т, которые остаются недолго.
Вывод всегда необходимо делать, сравнивая ЭКГ с предшествующими лентами, учитывая анализ.
Постинфарктный кардиосклероз
На ЭКГ проявляется глубоким з. Q и отрицательным
з. Т (без динамики) и различными аритмиями.
Хроническую сердечную недостаточность при отсутствии других причин относят к ИБС. Применяют для лечения сердечные гликозиды, если не подходят препараты других лекарственных групп.
Сердечные гликозиды обладают способностью к кумуляции. Возможна передозировка.
Клинические признаки интоксикации:
- перебои в сердце, приступ тахикардии;
- тошнота, рвота, анорексия, боли в животе;
- цветовые галлюцинации (все в желтом, оранжевом или зеленом цвете);
- снижение остроты зрения;
- аллергические реакции.
Признаки на ЭКГ: переход тахикардии в брадикардию, экстрасистолии (бигеминия, тригеминия), корытообразное смещение сегмента S—Т книзу от изолинии.
Изменения ЭКГ под действием токсической дозы сердечных гликозидов: появление суправеитрикулярной экстрасистолии по типу тригеминии (обозначены стрелками)
Синоаурикулярная блокада проявляется лишь периодическим выпадением сердечного сокращения и пульсового удара. На ЭКГ: на фоне правильного синусового ритма периодически выпадает комплекс QRS и зубец Р, а продолжительность паузы удваивается.
Внутрипредсердная блокада обнаруживается только на ЭКГ: появляется изменение зубца Р (деформируется и уширяется, увеличивается продолжительность более 0,1 с).
Атриовентрикулярная блокада» Имеет наибольшее значение в клинической практике. По ЭКГ и клиническим признакам подразделяется на три степени.
I степень блокады диагностируется только на ЭКГ, не проявляясь клинически, и характеризуется удлинением интервала P-Q до 0,3-0,4 секунды й более.
II степень атриовентрикулярной блокады характеризуется постепенным удлинением интервала P-Q и периодическими выпадениями комплекса QRS. Клинически пульс редкий (50-40 в 1 мин), головокружение, иногда кратковременная потеря сознания.
III степень (полная) атриовентрикулярной блокады (поперечная блокада сердца). При ней ни один импульс от предсердия не доходит до желудочков - - и синусовый узел становится водителем ритма только для предсердий, которые и сокращаются в обычном ритме. Желудочки сокращаются за счет собственного автоматизма, число их 30—40 в 1 минуту и чем ниже располагается водитель ритма, тем реже сокращения желудочков.
На ЭКГ: предсердные зубцы Р и желудочковый комплекс QRS сокращаются в своем ритме независимо друг от .друга, поэтому зубец Р может накладываться на комплекс QRS, число желудочковых комплексов намного меньше, чем предсердных; при низком расположении водителя ритма желудочка желудочковый комплекс QRS деформируется.
Клинически при III степени блокады симптомов, кроме редкого (50-40 в 1 мин) пульса, нет. При резком замедлении ритма желудочков (до 20 в 1 мин.) могут развиваться приступы (синдром Морганьи-Адамса-Стокса), обусловленные нарушением кровоснабжения, и в первую очередь центральной нервной системы. Во время приступа пациент теряет сознание при полном покое (читает книгу), появляются общие судороги, глубокое дыхание, кожные покровы бледнеют, пульс очень редкий (иногда меньше 40 в 1 мин) или совсем не определяется. При восстановлении желудочкового ритма пациент приходит в сознание, и все симптомы исчезают. Если ритм не восстанавливается, возможен летальный исход.
Полная атриовентрикулярная блокада
Внутрижелубочковая блокада. Чаще всего встречает ся в виде блокады ножек пучка Гиса, правой или левой, которые выявляются только электрокардиографически и не сопровождаются клиническими проявлениями.